Энцефалит (|ueysglnm)
| Энцефали́т | |
|---|---|
 | |
| МКБ-10 | A83-A86, B94.1, G05 |
| МКБ-10-КМ | A85 |
| МКБ-9 | 323 |
| МКБ-9-КМ | 323.0[1], 323.9[1] и 323.8[1] |
| DiseasesDB | 22543 |
| MedlinePlus | 000680 |
| eMedicine | emerg/163 |
| MeSH | D004660 |
Энцефали́т (лат. encephalitis «воспаление мозга»[~ 1]) — группа заболеваний, характеризующихся воспалением головного мозга (суффикс «itis» указывает на воспалительный характер заболевания)[2]. Наиболее рациональным принципом классификации инфекционных заболеваний является классификация по их причинам (этиологическим факторам). Но так как причину энцефалитов установить удаётся не всегда, то при классификации энцефалитов используют ещё и особенности протекания процесса заболевания (патогенетический фактор). Исходя из этих принципов, энцефалиты делят на первичные и вторичные, вирусные и микробные, инфекционно-аллергические, аллергические и токсические.
Классификация
[править | править код]Энцефалитам, вызванным нейротропными вирусами, свойственны эпидемичность, контагиозность, сезонность и климатогеографические особенности распространения. По распространённости патологического процесса выделяют энцефалиты с преимущественным поражением белого вещества — лейкоэнцефалиты, энцефалиты с преобладанием поражения серого вещества — полиоэнцефалиты. Энцефалиты с диффузным поражением нервных клеток и проводящих путей головного мозга — панэнцефалиты[3]. В зависимости от преимущественной локализации энцефалиты делят на полушарные, стволовые, мозжечковые, мезэнцефальные, диэнцефальные. Часто наряду с веществом головного мозга поражаются и некоторые отделы спинного мозга, в этих случаях говорят об энцефаломиелите. Энцефалиты могут быть диффузными и очаговыми, по характеру экссудата — гнойными и негнойными[3].
|
Первичные энцефалиты
|
Вторичные энцефалиты
|
Описание разновидностей энцефалита
[править | править код]Клещевой энцефалит (весенне-летний, таёжный)
[править | править код]Историческая справка
[править | править код]Клещевой энцефалит описан А. Г. Пановым в 1935 году на Дальнем Востоке. В 1937 году выделен вирус клещевого энцефалита Л. А. Зильбером. В 1937—1941 годах идентифицировано двадцать девять штаммов возбудителя энцефалита и доказана роль иксодовых клещей как переносчиков инфекции. Большой вклад в изучении клещевого энцефалита внесли А. Н. Шапалов, А. К. Шубладзе, А. А. Смородинцев, М. П. Чумаков, Д. К. Львов, Ю. В. Лобзин[4].
Эпидемиология
[править | править код]
Клещевой энцефалит вызывается нейротропным вирусом клещевого энцефалита, основными переносчиками и резервуаром которого являются иксодовые клещи (Ixodes persulcatus и Ixodes ricinus). Во всех природных очагах вирус циркулирует между клещами и дикими животными (главным образом грызунами и птицами), которые являются дополнительным резервуаром[5]. В антропургических очагах (не приуроченных к определённому ландшафту, а существующих в местностях, сильно изменённых деятельностью человека) резервуаром могут служить и домашние животные — козы и коровы. Вирус клещевого энцефалита может передаваться клещами трансовариально — через яйцеклетки их потомству.
Заражение человека происходит трансмиссивным путём через укусы клеща. Возможна алиментарная передача инфекции при употреблении в пищу сырого молока и молочных продуктов инфицированных коз и коров. Доля бессимптомных форм инфекции среди местного населения может достигать 90 %, но значительно колеблется в зависимости от очага. Риск возникновения клинически выраженных форм болезни возрастает при длительном кровососании клещом. Возбудитель хорошо сохраняется при низких температурах и легко разрушается при нагревании выше 70 °C. Клещевой энцефалит имеет сезонный характер, соответствующий активности клещей. Максимальный её подъём наблюдается в мае — июне. Второй, менее выраженный подъём заболеваемости, регистрируется в августе — сентябре, что связано с активностью и численностью клещей[6].
Этиопатогенез
[править | править код]При укусе клеща вирус сразу попадает в кровь. Он проникает в центральную нервную систему вследствие гематогенной диссеминации и виремии. Вирус обнаруживается в ткани мозга через пару дней после укуса, а максимальная концентрация его в мозге отмечается уже к четвёртому дню. В первые дни болезни вирус может быть выделен из крови и цереброспинальной жидкости. Инкубационный период при укусе клеща длится от одной до двух — трёх недель, при алиментарном способе заражения — 4—7 дней[3].
Патоморфология
[править | править код]При микроскопическом исследовании обнаруживаются гиперемия, отёк вещества головного мозга и оболочек, инфильтраты из моно- и полинуклеарных клеток, мезодермальная и глиозная реакции. Воспалительно-дегенеративные изменения локализуются в передних рогах шейной части спинного мозга, ядрах продолговатого мозга, моста и коре большого мозга. Характерны деструктивные васкулиты, некротические очажки и точечные геморрагии. Для хронической стадии клещевого энцефалита типичны фиброзные изменения оболочек головного мозга с образованием спаек и арахноидальных кист, выраженная пролиферация глии. Самые тяжёлые, необратимые поражения возникают в клетках передних рогов шейных сегментов спинного мозга[3].
Клиническая картина
[править | править код]Инкубационный период длится от 1 до 30 дней (чаще 7—14 дней). В подавляющем большинстве случаев у лиц, подвергшихся укусам вирусофорных клещей, развивается инаппарантная форма клещевого энцефалита и лишь у 2 % — клинически выраженная. Клещевой энцефалит начинается внезапно с лихорадки, интоксикации. Температура тела быстро повышается до 38—39 °С. Больных беспокоят сильная головная боль, слабость, тошнота, иногда рвота, нарушается сон. Характерен внешний вид больного — кожа лица, шеи, верхней половины грудной клетки, конъюнктивы гиперемированы, склеры инъецированы. Заболевание может завершиться в 3—5 дней. Такая форма болезни называется лихорадочной, является одной из самых частых, но редко диагностируется. Поражение нервной системы при этой форме отсутствует[7].
- Менингеальная форма клещевого энцефалита характеризуется общемозговым синдромом, появлением ригидности мышц затылка, симптомов Кернига, Брудзинского. Изменения цереброспинальной жидкости свидетельствуют о серозном менингите. Заболевание имеет благоприятное течение. Лихорадка длится 10—14 дней, санация ликвора несколько отстаёт от клинического выздоровления.
- Менингоэнцефалитическая форма протекает значительно тяжелее. Больные становятся вялыми, заторможенными, сонливыми. Усиливаются головная боль, тошнота, рвота. Нередко наблюдаются бред, галлюцинации, психомоторное возбуждение, нарушение сознания. У некоторых больных могут быть судороги, эпилептиформные припадки. Поражаются нервы, иннервирующие лицевую, глазодвигательную мускулатуру, и другие черепные нервы[6].
- Полирадикулоневритическая форма протекает с поражением периферических нервов и корешков, с болями по ходу нервных стволов, нарушением чувствительности[6].
- Полиоэнцефаломиелитическая форма: наблюдаются проявления полиомиелитического синдрома в виде симптомов «свисающей головы», «опущенных надплечий», «свисающих вдоль тела рук». Также периодически возникают подёргивания мышц фибриллярного или фасцикулярного характера. Полиоэнцефаломиелитические нарушения могут сочетаться с проводниковыми, обычно пирамидными: вялые парезы рук и спастические — ног, комбинации амиотрофий и гиперфлексии в пределах одной паретической конечности[8].
Профилактика
[править | править код]Профилактика клещевого энцефалита заключается в борьбе с клещами. Профилактические мероприятия, способствующие уменьшению количества клещей в лесах, заключаются в уничтожении «хозяев» клещей — диких животных — резервуаров вирусов энцефалита[9].
Личные меры защиты: осмотры белья и тела через каждые 1,5 часа пребывания в лесу, пропитывание одежды водно-мыльной эмульсией, содержащей 5 % препарата К, или эмульсией со скипидаром и лизолом, смазывание кожи шеи и кистей камфорной, тимоловой или мятной мазью. В связи с выделением вируса клещевого энцефалита оказалось возможным проводить профилактические прививки с помощью специфических вакцин. Вакцинация коллективов, работающих в таёжных лесных районах, является обязательной. Первый раз внутримышечно вводится 3 мл специфической вакцины. Спустя 10 дней вакцина вводится повторно в количестве 6 мл.[9]
Репелленты. Для защиты от клещей используют отпугивающие средства — репелленты, которыми обрабатывают открытые участки тела (например, диэтилтолуамид — инсектициды, обладающий репеллентным действием)[10][11].
Акарициды. Акарициды — вещества, оказывающие паралитическое действие на клещей. Такие препараты наносят только на одежду. В настоящее время используют средства, содержащие пиретроиды — альфаметрин и перметрин[10].
Специальные защитные костюмы. Ношение специальных защитных костюмов, которые благодаря своей конструкции (ловушки для клещей, плотное прилегание ко всем частям тела) или материалам c несмываемой акарицидной пропиткой защищают от проникновения клеща к телу.
Прогноз
[править | править код]При менингеальной форме прогноз благоприятный, выздоровление наступает через 2—3 недели[12].
При полиоэнцефаломиелитической форме полного выздоровления без неврологических расстройств не бывает, сохраняются атрофические парезы и параличи[12].
Наиболее тяжёлое течение наблюдается при менингоэнцефалитической форме с бурным началом, быстро наступающим коматозным состоянием и летальным исходом[12].
В последние десятилетия в связи с широкими профилактическими мероприятиями течение клещевого энцефалита изменилось. Тяжёлые формы стали наблюдаться значительно реже[12].
Японский энцефалит
[править | править код]Историческая справка
[править | править код]Комариный энцефалит описан после большой вспышки в Японии, охватившей около 6125 человек. Около 80 % умерли. Возбудитель японского энцефалита впервые описан в 1930-е годы. В России первые случаи комариного энцефалита были зарегистрированы в 1938—1939 годах в Приморье. Первая публикация, посвящённая клинике болезни принадлежит профессору А. Г. Панову в 1940 году[4]. Профилактика была чрезвычайно жёсткой: все эпидемически опасные водоёмы обработали нефтяной эмульсией[13].
Эпидемиология
[править | править код]
Японский (комариный) энцефалит вызывается вирусом, переносчиками которого являются комары (Culex pipiens, Culex trithaeniorhynchus, Aedes togoi, Aedes japonicus). Чаще всего болеют люди, но также могут заразиться и обезьяны, белые мыши и домашний скот. Заражение человека происходит в результате введения комаром слюны в кровь при укусе. Для японского энцефалита характерна сезонность, связанная со временем выплода комаров. Заболевают преимущественно люди молодого возраста, работающие в заболоченных местах.
Этиопатогенез
[править | править код]Возбудитель японского энцефалита относится к семейству Flaviviridae, рода Flavivirus, входит в экологическую группу арбовирусов. Вирус содержит РНК, его размеры не превышают 15—22 нм. При кипячении сохраняется в течение двух часов. Спирт, диэтиловый эфир и ацетон оказывают угнетающее действие на активность возбудителя только через 3 дня. Долго сохраняется в лиофилизированном состоянии. При низких температурах может сохраняться более года. Входными воротами является кожа. Распространение вируса может происходить как гематогенным, так и периневральным путями. Затем вирус проникает в паренхиму головного мозга, где и происходит его размножение. При тяжёлых формах наблюдается генерализация инфекции и репродукция возбудителя как в нервной системе, так и за её пределами. После накопления в нейронах вирус опять попадает в кровь, что соответствует началу клинических проявлений[3].
Патоморфология
[править | править код]У умерших оболочки и вещество мозга отёчны и полнокровны, в веществе мозга имеются кровоизлияния, очаги размягчения. При гистологическом исследовании обнаруживают периваскулярные инфильтраты, геморрагии, явления нейронофагии и дистрофии нервных клеток. Во внутренних органах — полнокровие, кровоизлияние в серозные и слизистые оболочки, дистрофические изменения, особенно в мышце сердца, в печени и почках. Непосредственной причиной смерти являются поражение ствола мозга, отёк мозга, ИТШ[6].
Клиническая картина
[править | править код]Инкубационный период болезни от 5 до 15 дней. Заболевание начинается внезапно с бурно нарастающих общеинфекционных симптомов. Могут наблюдаться продромальные явления в виде быстрой утомляемости, общей слабости, сонливости, снижения работоспособности. Иногда встречаются диплопия, снижение остроты зрения, расстройства речи, дизурические нарушения. В первый день болезни возникает фебрильная лихорадка, со второго дня болезнь сопровождается ощущением жара или потрясающим ознобом, резкой головной болью, рвотой, сильным недомоганием, разбитостью, пошатыванием, миалгиями, гиперемией лица и конъюнктивитом, брадикардией, сменяющейся тахикардией, тахипноэ. Нередко развивается коматозное состояние, петехиальная экзантема, что сопровождается изменениями сознания. Нередкими признаками острого периода являются миоклонические фибриллярные и фасцикулярные подёргивания в различных мышечных группах, в особенности на лице и в конечностях, грубый неритмичный тремор рук, усиливающийся при движениях. В клинической картине болезни выделяют несколько синдромов, которые могут сочетаться друг с другом.
Инфекционно-токсический синдром характеризуется преобладанием симптомов общей интоксикации при минимуме неврологических нарушений. В картине периферической крови определяется повышение СОЭ до 20—25 мм/ч, увеличение количества гемоглобина и эритроцитов, нейтрофильный лейкоцитоз с резким сдвигом лейкоцитарной формулы влево вплоть до юных форм.
Менингеальный синдром протекает по типу серозного менингита. Также встречаются судорожный, бульбарный, коматозный (90 % летальности), летаргический, аментивно-гиперкинетический и гемипаретический синдромы. Тяжесть течения болезни и полиморфизм её проявлений обусловлены особенностями поражения мозга. Симптомы болезни достигают наибольшей интенсивности на 3—5-е сутки от начала болезни. Летальность составляет 40—70 %, большей частью в первую неделю болезни. Оставшиеся в живых выздоравливают очень медленно, при длительных астенических жалобах.
Профилактика
[править | править код]В очагах японского энцефалита проводят комплекс противокомариных мероприятий, осуществляют меры по защите от нападения комаров и созданию активного иммунитета у населения. Иммунизацию проводят по эпидемическим показаниям населению эндемических очагов с помощью формолвакцины. Для экстренной пассивной профилактики применяют однократно 10 мл гипериммунной лошадиной сыворотки или 6 мл иммуноглобулина[14].
Прогноз
[править | править код]Японский энцефалит отличается тяжёлым течением. Нарастание симптомов происходит в течение 3—5 суток. Температура держится от 3 до 14 дней и падает литически. Летальный исход отмечается в 40—70 % случаев, обычно в 1-ю неделю болезни. Однако смерть может наступить и в более поздние сроки в результате присоединившихся осложнений. В благоприятных случаях возможно полное выздоровление с длительным периодом астении[15].
Энцефалит Экономо (эпидемический, летаргический, сонная болезнь)
[править | править код]Историческая справка
Эпидемический энцефалит впервые был подробно описан в 1917 году венским профессором Экономо, наблюдавшим эпидемическую вспышку этого заболевания в 1915 году под Верденом. Во время эпидемии 1915—1925 годов, охватившей почти все страны мира, эпидемический энцефалит изучали многие исследователи. Одним из первых особенности течения и клиники эпидемического энцефалита у детей детально описал в 1923 году Н. Ю. Тарасович. После 1925 года отмечалось постепенное снижение заболеваемости эпидемическим энцефалитом, и в настоящее время регистрируются лишь спорадические случаи; значительных эпидемических вспышек не наблюдается[4].
Эпидемиология
Источником инфекции энцефалита Экономо является человек. Инфицирование возможно контактным или воздушно-капельным путями. Вертикальный путь передачи инфекции осуществляется трансплацентарно или постнатально. Наиболее восприимчивы дети раннего возраста. Чётко выраженной сезонности нет[4].
Этиопатогенез
Возбудитель эпидемического энцефалита не выделен. Предполагают, что это вирус, который содержится в слюне и слизи носоглотки; нестоек и быстро погибает во внешней среде. Входными воротами инфекции является слизистая оболочка верхних дыхательных путей. Предполагают, что вирус проникает в центральную нервную систему, особенно в серое вещество вокруг сильвиева водопровода и третьего желудочка. В нервных клетках проходит накопление возбудителя, после чего наступает повторная вирусемия, совпадающая с началом клинических проявлений[3].
Патоморфология
Для эпидемического энцефалита характерно поражение базальных ядер и ствола мозга. Страдают преимущественно клеточные элементы. При микроскопии обнаруживаются выраженные воспалительные изменения: периваскулярная инфильтрация мононуклеарами и плазматическими клетками в виде муфт, значительная пролиферация микроглии, иногда с образованием глиозных узелков. В хронической стадии наиболее выраженные изменения локализуются в чёрном веществе и бледном шаре. В этих образованиях отмечаются необратимые дистрофические изменения ганглиозных клеток. На месте погибших клеток формируются глиозные рубцы[3].
Особенность клинической картины
Для энцефалита Экономо патогномоничен обратный синдром Аргайля-Робертсона, при котором реакция зрачков на свет сохранена, а реакция их на аккомодацию и конвергенцию нарушена.
Профилактика
Источник изолируют до исчезновения острых клинических проявлений болезни. После постановки диагноза направляют экстренное извещение в городской центр госсанэпиднадзора. Дезинфекцию в очаге не проводят, карантин не накладывают. За очагом устанавливают наблюдение в течение 3-4 недель[4].
Прогноз
Течение длительное. Симптомы паркинсонизма нарастают, но иногда на некоторое время могут стабилизироваться. Прогноз в отношении выздоровления плохой. Смерть обычно наступает от интеркуррентных заболеваний или истощения[16].
Герпетический энцефалит
[править | править код]Этиопатогенез
Возбудителем в 95 % случаев является вирус простого герпеса первого типа (ВПГ 1). У новорождённых и детей первых месяцев жизни чаще развивается генерализованная герпетическая инфекция, обусловленная вирусом простого герпеса второго типа (ВПГ 2). Входными воротами являются слизистые оболочки или кожа, где происходит первичная репликация вируса. В дальнейшем, ВПГ в большом количестве внедряется в чувствительные и вегетативные нервные окончания и транспортируются по аксону к телу нервной клетки в черепных и спинальных ганглиях. Проникновение ВПГ в глиальные клетки и нейроны головного мозга происходит гематогенно и ретроаксонально. В поражённых клетках развиваются воспалительные изменения, что способствует отёку головного мозга[3].
Патоморфология
При герпетическом энцефалите различают два типа поражения вещества мозга: очаговое и диффузное. При очаговом процессе определяют один или несколько очагов некроза. При диффузном — выявляют распространённое поражение вещества головного мозга. Микроскопически выявляются грубый отёк вещества мозга, очаги некроза и геморрагии с гибелью нейронов и глиальных клеток. Энцефалиты, вызванные вирусом 1-го типа, характеризуются деструкцией нижних отделов лобных долей и передних отделов височных долей[3].
Прогноз
При отсутствии адекватной терапии летальность может достигать 50—100 %, а если активно лечить заболевание прогноз благоприятный, почти полностью исчезают признаки болезни или имеются незначительные. Психические расстройства могут ограничиваться неглубокой депрессией и аутизмом. Есть случаи и полного выздоровления[17].
Коревой энцефалит
[править | править код]Этиопатогенез
В развитии коревого энцефалита этиопатогенез делят на две части[3]:
- Формирование иммунопатологических реакций замедленного типа, при которых образуются антитела против тканей головного мозга, взаимодействующие с миелином, микроглией и разрушающие их. Пусковым механизмом в данном случае выступает вирус кори.
- Цитопатогенное действие вируса на клетки центральной нервной системы. Поражение нервной системы чаще развивается у больных тяжёлой корью, но может возникать при лёгких и даже стёртых формах.
Патоморфология
Патологические изменения, при коревом энцефалите, происходят в основном в белом веществе и характеризуются наличием периваскулярных инфильтратов и очаговой демиелинизацией нервных волокон. Деструктивный процесс может распространяться на осевые цилиндры и ганглиозные клетки. У маленьких детей при коревой пневмонии может развиться картина коревой энцефалопатии — не воспалительного поражения нервной системы, с нарушениями мозгового кровообращения, с развитием дегенеративных явлении в веществе головного мозга[9].
Клиническая картина
Коревой энцефалит развивается остро, чаще на 3—5 день после появления сыпи. Температура к началу заболевания может уже нормализоваться, и нередко отмечается новый резкий подъём её до высокого уровня. Сознание спутанное. В тяжёлых случаях могут наблюдаться выраженные расстройства сознания, психомоторное возбуждение, галлюцинации, коматозное состояние. Иногда возникают генерализованные судороги. Выявляются менингеальные симптомы, парезы, параличи, координаторные нарушения, гиперкинезы, поражение II, III и VII пар черепных нервов, проводниковые расстройства чувствительности, нарушение функций тазовых органов. В ликворе нередко увеличено содержание белка и имеется плеоцитоз. Давление спинномозговой жидкости повышенное[3].
Профилактика
Основное значение для профилактики коревого энцефалита имеет профилактическое введение противокоревого гамма-глобулина, бывшим в контакте с заболевшими корью (1 мл гамма-глобулина внутримышечно 1—3 раза в день)[18].
Прогноз
Течение тяжёлое. Летальность достигает 25 %. Тяжесть энцефалита не зависит от течения кори[19].
Энцефалит при ветряной оспе
[править | править код]Этиопатогенез
В условиях сниженной иммунореактивности больного ветряной оспой возможна диссеминация вируса с развитием энцефалита и энцефаломиелита. Характер поражений мозга при ветряной оспе обусловлен как непосредственным действием вируса, так и инфекционно-аллергическим процессом, определяющим генез поражения центральной нервной системы[3].
Патоморфология
При ветряночных энцефалитах патоморфологическая картина представлена перивенозными воспалительно-инфильтративными изменениями микро- и макроглиальной инфильтрацией, демиелинизацией. Поражаются, в основном, мозжечок, реже — ствол и спинной мозг. В тяжёлых случаях заболевание может протекать как гнойно-геморрагический менингоэнцефаломиелит[4].
Клиническая картина
Энцефалит при ветряной оспе развивается на 3—7 день после появления высыпаний. Редко энцефалит возникает в более поздние сроки или в доэкзантемный период. Отмечаются гипертермия, коматозное состояние, судороги, менингеальные симптомы, пирамидные и экстрапирамидные нарушения. Рано появляются признаки отёка мозга. В цереброспинальной жидкости определяется повышение содержания белка и плеоцитоз; число клеток обычно не превышает 100—200 в 1 мкл (преимущественно лимфоциты), но в редких случаях наблюдается высокий нейтрофильный цитоз. Давление цереброспинальной жидкости повышенное[3].
Прогноз
Прогноз благоприятный, хотя редко может быть тяжёлым и даже закончиться летальным исходом. После выздоровления долго сохраняются парезы, гиперкинезы, судорожные припадки[20].
Гриппозный энцефалит (токсико-геморрагический)
[править | править код]Этиопатогенез
В головном мозге обнаруживаются полнокровие сосудов, тромбоваскулиты, мелкие диапедезные и очаговые кровоизлияния, периваскулярные инфильтраты[3].
Патоморфология
Отмечаются гиперемия и отёк вещества и оболочек мозга с мелкими диапедезными геморрагическими очагами, деструктивные изменения ганглиозных клеток и миелиновых волокон. В случаях геморрагического гриппозного энцефалита обнаруживаются мелкоочаговые и обширные кровоизлияния в вещество мозга[9].
Клиническая картина
Наблюдается сильная головная боль, тошнота, головокружение, болезненность при движениях глазных яблок, боль в спине и мышцах конечностей, птоз, анорексия, гиподинамия, расстройства сна, адинамия, возможны эпилептические припадки, парезы, параличи, кома. Возможно поражение периферической нервной системы в виде невралгии тройничного и большого затылочного нервов, пояснично-крестцового и шейного радикулита, поражения симпатических узлов. В ликворе обнаруживается примесь крови, содержание белка превышает 1—1,5 г/л. Определяется лимфоцитарный плеоцитоз — 0,02⋅109/л — 0,7⋅109/л[3][21].
Профилактика
Профилактика токсико-геморрагического энцефалита та же, что и при гриппе (вакцинация, интраназальное введение интерферона)[22][23].
Прогноз
При благоприятном течении болезнь длится от нескольких дней и до месяца, заканчивается полным выздоровлением. Заболевание начинается с высокого подъёма температуры, озноба, нарушения сознания. В остром периоде заболевания гриппом возможно развитие тяжёлого поражения нервной системы в виде геморрагического гриппозного энцефалита. Прогноз этой формы энцефалита тяжёлый. Возможен летальный исход[24].
Инфекционный (американский) энцефаломиелит лошадей
[править | править код]Инфекционные энцефаломиелиты лошадей — группа тяжёлых вирусных болезней, которые могут поражать человека. Распространены в Южной и Северной Америке. Возбудители — арбовирусы. Основной резервуар — лошади, крупный рогатый скот, а также многие виды диких млекопитающих и птиц. Основные переносчики — комары, видимо, возможен также респираторный путь заражения.
Энцефалит Расмуссена
[править | править код]Энцефалит Расмуссена характеризуется резистентными к лечению фокальными эпилептическими припадками, часто сопровождается кожевниковской эпилепсией[англ.] — на фоне постоянного гиперкинеза появляются генерализованные эпилептические припадки с потерей сознания, прогрессирующим односторонним двигательным дефектом (гемипарез), нарушением речи (при поражении доминантного полушария), слабоумием. На ЭЭГ регистрируется медленная активность над всей поверхностью поражённого полушария. Нейровизуализация выявляет очаговую гиперинтенсивность в белом веществе и атрофию коры островковой доли[источник не указан 2445 дней].
Диагностика
[править | править код]Дифференциальная диагностика
[править | править код]| Симптомы | Клещевой энцефалит | Японский энцефалит | Энцефалит Экономо |
|---|---|---|---|
| Сезонность | Весенне-летний период | Летне-осенний период | Зимне-весенний период |
| Начало заболевания | Острое | Внезапное | Постепенное |
| Температурная реакция | Фебрильная — 4—6 дней, может быть двухволновой | Фебрильная 7—10 дней | Субфебрильная, нормальная |
| Кожные проявления | Гиперемия лица, груди | Гиперемия лица, груди | Нормальные |
| Изменения слизистых оболочек | Инъекция склер | Инъекция склер | Нормальные |
| Общемозговые симптомы | Выраженные | Выраженные | Отсутствуют |
| Менингеальные симптомы | Выраженные | Выраженные | Отсутствуют |
| Изменение психики и сознания | Сопорозно-коматозное | Сопорозно-коматозное, делириозно-аментивное | Сомноленция |
| Очаговые неврологические симптомы | Вялые парезы, параличи, бульбарный синдром | Спастические параличи, гиперкинезы, мышечная ригидность | Глазодвигательные расстройства, мышечная ригидность, гиперкинезы |
| Кровь | Лейкоцитоз или лейкопения | Лейкоцитоз или лейкопения | Не изменена |
| Ликвор | Выраженный цитоз | Выраженный цитоз | Не изменена или слабо выражен цитоз |
| Патолого-анатомические изменения | Полиоэнцефаломиелит: поражение спинальных, стволовых мотонейронов | Полиоэнцефаломиелит в коре, подкорковых ганглиях, гипоталамусе | Полиоэнцефаломиелит в сером веществе среднего мозга, стенках III желудочка |
| Хронические формы | Кожевниковская эпилепсия, другие гиперкинезы, амиотрофии | Психотические нарушения | Паркинсонизм |
Симптомы
[править | править код]Симптомы энцефалита являются одинаковыми как для взрослых, так и для детей[26].
Легкое течение болезни:
- повышенная температура тела;
- тошнота;
- головная боль;
- чувствительность к свету;
- эпилептические припадки;
- нарушение сознания;
- сонливость.
Более тяжёлое течение болезни:
- кома;
- параличи и парезы конечностей;
- ригидность затылочных мышц;
- повышенное количество лейкоцитов (в крови);
- увеличенное количество лимфоцитов (в ликворе).
Люмбальная пункция и исследование спинномозговой жидкости. Наиболее важную информацию для диагностики энцефалита даёт люмбальная пункция и исследование спинномозговой жидкости. Именно исследование спинномозговой жидкости определяет наличие воспаления в центральной нервной системе. В ликворе определяют клеточный состав, количество белка, биохимические показатели[27].
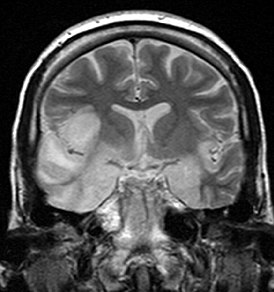
Компьютерная и магнитно-резонансная томография. Также важную роль в диагностике энцефалита играет компьютерная и магнитно-резонансная томография. Они позволяют увидеть очаги поражения в мозгу. Для поиска изменений при энцефалите более информативны результаты магнитно-резонансной томографии. Хотя в начале заболевания изменения на томограммах могут быть незаметны[27].
Лечение
[править | править код]Патогенетическая терапия
[править | править код]Производится пероральное и парентеральное введение жидкости с учётом водно-электролитного баланса и кислотно-основного состояния.
При тяжёлом течении болезни применяют глюкокортикоиды. Если у больного нет бульбарных нарушений и расстройств сознания, то преднизолон применяется в таблетках из расчёта 1,5—2 мг/кг в сутки. Назначается препарат равными дозами в 4—6 приёмов в течение 5—6 дней, затем дозировка постепенно снижается (общий курс лечения 10—14 дней). При бульбарных нарушениях и расстройствах сознания преднизолон вводится парентерально из расчёта 6—8 мг/кг. Люмбальная пункция при этом противопоказана. Для борьбы с гипоксией через носовые катетеры вводится увлажнённый кислород (по 20—30 минут каждый час), проводится гипербарическая оксигенация (10 сеансов под давлением р 02—0,25 МПа), также внутривенно вводится оксибутират натрия по 50 мг/кг в сутки или седуксен по 20—30 мг в сутки.
- Показания. Аллергические реакции, гемотрансфузионный шок, анафилактический шок, анафилактоидные реакции, отёк мозга, бронхиальная астма, астматический статус, острый гепатит, печёночная кома[28].
- Противопоказания. Гиперчувствительность, предшествующая артропластика, патологическая кровоточивость, чрессуставной перелом кости, асептический некроз формирующих сустав эпифизов костей. С осторожностью. Паразитарные и инфекционные заболевания вирусной, грибковой или бактериальной природы: простой герпес, ветряная оспа, корь; амёбиаз, стронгилоидоз (установленный или подозреваемый); системный микоз; активный и латентный туберкулёз, язвенная болезнь желудка и 12-перстной кишки, эзофагит, гастрит, острая или латентная пептическая язва, дивертикулит, артериальная гипертензия, гиперлипидемия, сахарный диабет, тяжёлая хроническая почечная или печёночная недостаточность, нефроуролитиаз[28].
- Побочные действия. Тошнота, рвота, повышение или снижение аппетита, брадикардия, бессонница, головокружение[28].
Также, при лечении энцефалита, для дегидратации и борьбы с отёком и набуханием мозга используют диуретики (10—20 % раствор маннитола по 1—1,5 г/кг внутривенно; фуросемид 20—40 мг внутривенно или внутримышечно, 30 % глицерол 1—1,5 г/кг внутрь, диакарб, бринальдикс)[29].
- Показания. Отёк мозга, гипертензия, острая почечная недостаточность, эпилепсия, болезнь Меньера, глаукома, подагра[30][31][32].
- Противопоказания. Гиперчувствительность, острая почечная недостаточность, печёночная недостаточность, гипокалиемия, ацидоз, гипокортицизм, болезнь Аддисона, уремия, сахарный диабет, беременность (I триместр), нефрит, гипохлоремия, геморрагический инсульт[30][31][32].

- Побочные действия. Гипокалиемия, миастения, судороги, обезвоживание, тахикардия, тошнота, рвота[30][31][32].
Рядом российских фармакологов и клиницистов утверждается существование высокоэффективного противовирусного препарата йодантипирина. Заявляется, что он обладает этиотропным эффектом в отношении флавивирусной инфекции, однако нигде в мире с противовирусной целью этот препарат не применяется, и отсутствуют какие-либо достоверные данные доказательной медицины, подтверждающие его клиническую эффективность[33][34].
- Показания: Клещевой энцефалит (лечение и профилактика у взрослых)[35].
- Противопоказания: Гиперчувствительность, гиперфункция щитовидной железы[35].
- Побочные действия: Аллергические реакции, отёки, тошнота[35].
Этиотропная терапия
[править | править код]Этиотропная терапия заключается в назначении гомологичного гамма-глобулина, титрованного против вируса клещевого энцефалита. Препарат оказывает чёткий терапевтический эффект, особенно при среднетяжёлом и тяжёлом течении болезни. Гамма-глобулин рекомендуется вводить по 6 мл внутримышечно, ежедневно в течение 3 суток. Лечебный эффект наступает через 12—24 ч после его введения: температура тела снижается, состояние больного улучшается, головные боли и менингеальные явления уменьшаются. Чем раньше вводится гамма-глобулин, тем быстрее наступает лечебный эффект. В последние годы для лечения клещевого энцефалита применяются сывороточный иммуноглобулин и гомологичный полиглобулин, которые получают из плазмы крови доноров, проживающих в природных очагах клещевого энцефалита. В первые сутки лечения сывороточный иммуноглобулин рекомендуется вводить 2 раза с интервалами 10—12 ч по 3 мл при лёгком течении, по 6 мл — при среднетяжёлом и по 12 мл — при тяжёлом. В последующие 2 дня препарат назначают по 3 мл однократно внутримышечно. Гомологичный полиглобулин вводится внутривенно по 60—100 мл. Считается, что антитела нейтрализуют вирус, защищают клетку от вируса, связываясь с её поверхностными мембранными рецепторами, обезвреживают вирус внутри клетки, проникая в неё путём связывания с цитоплазматическими рецепторами[33].
Также применяют противовирусные препараты — нуклеазы, задерживающие размножение вируса. Используют РНК—азу внутримышечно на изотоническом растворе по 30 мг 5—6 раз в день. На курс — 800—1000 мг препарата. Антивирусное действие оказывает препарат цитозинарабиноза, который вводят внутривенно в течение 4—5 дней из расчёта 2—3 мг на 1 кг массы тела в сутки[29].
Инфузионная терапия
[править | править код]При выраженных явлениях интоксикации проводится инфузионная терапия. При отёке головного мозга, бульбарных нарушениях наиболее быстрый эффект оказывает внутривенное введение преднизолона (2—5 мг/кг) или дексазона, гидрокортизона. При психомоторном возбуждении, эпилептических припадках внутривенно или внутримышечно вводится седуксен — 0,3—0,4 мг/кг, натрия оксибутират — 50—100 мг/кг, дроперидол — от 0,5 до 6—8 мл, гексенал — 10 % раствор 0,5 мл/кг (с предварительным введением атропина); в клизмах — хлоралгидрата 2 % раствор 50—100 мл[25].
В комплекс терапии следует включать антигистаминные препараты — раствор кальция хлористого, димедрол, дипразин, пипольфен или супрастин, витамины группы В, особенно В6 и В12, АТФ. При развитии вялых парезов показано применение дибазола, галантамина, прозерин, оксазила[25].
Симптоматическая терапия
[править | править код]- Жаропонижающие препараты
- Противовоспалительные (глюкокортикоиды)
- Противосудорожная терапия (бензонал, дифенин, финлепсин)
- Дезинтоксикационная терапия (солевые растворы, белковые препараты, плазмозаменители)
- Реанимационные мероприятия (ИВЛ, кардиотропные препараты)
- Предупреждение вторичных бактериальных осложнений (антибиотики широкого спектра действия)
Восстановительное лечение
[править | править код]После выписки из стационара при наличии неврологических нарушений проводится курсовое восстановительное лечение. Больным могут назначаться витамины группы В, экстракт алоэ, церебролизин (противопоказан при наличии судорог), аминалон, пирацетам, пирититол, пантогам[36].
Лечение паркинсонизма. Эффективным методом лечения паркинсонизма является приём L-ДОФА (предшественник дофамина). Препарат проникает через гематоэнцефалический барьер и компенсирует недостаток дофамина в базальных ганглиях[37].
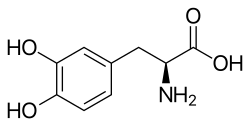
Наиболее эффективно комбинированное лечение, которое позволяет выравнивать баланс путём усиления дофаминергической системы (применение L-ДОФА или L-ДОФА-содержащих препаратов и медитана) и подавления холинергической системы (с помощью циклодола)[37].
Лечение L-ДОФА проводится по определённой схеме, предусматривающей постепенное увеличение дозировки и количества препарата в течение нескольких недель. Для уменьшения раздражения стенок желудочно-кишечного тракта препарат назначают после еды. Начальная доза 0,125 г в сутки, с постепенным повышением на 0,125—0,25 г в сутки. Лечебный эффект наблюдается на разных дозировках обычно от 2 г до 5—6 г в сутки. При длительном применении препарата в течение многих лет его эффективность снижается[37].
Противопоказанием к проведению такого лечения являются кровоточащие язвы желудка, тяжёлые заболевания печени и почек, декомпенсированное состояние сердечно-сосудистой системы, глаукома, психические заболевания[37].
Положительные результаты применения L-ДОФА или её производных отмечаются примерно у 70 % больных. Некоторые из них возвращаются к труду[37].
Лечение гиперкинезов. Назначают метаболические препараты, α-адреноблокаторы, нейролептики (галоперидол, аминазин) и транквилизаторы[29].
Лечение Кожевниковской эпилепсии. Также назначают метаболические препараты, антиконвульсанты (депакин, тегретол, смесь Серейского), транквилизаторы (элениум, мепробамат, триоксазин, гиндарин, мебикар) и нейролептики (аминазин)[29].
См. также
[править | править код]Примечания
[править | править код]Комментарии
[править | править код]Источники
[править | править код]- ↑ 1 2 3 Monarch Disease Ontology release 2018-06-29 — 2018-06-29 — 2018.
- ↑ «Энцефалит» — статья в Малой советской энциклопедии; 2 издание; 1937—1947 гг.
- ↑ 1 2 3 4 5 6 7 8 9 10 11 12 13 14 15 Гусев Е.А., Бурд Г.С., Коновалов А.Н. Неврология и нейрохирургия. — Медицина, 2000. — С. 49 — 69. — 347 с. — ISBN 5-225-00969-7.
- ↑ 1 2 3 4 5 6 В.Н. Тимченко, Л.В. Быстрякова. Инфекционные болезни у детей. — СПб.: СпецЛит, 2001. — С. 400 — 417. — 559 с. — 4000 экз. — ISBN 5-299-00096-0.
- ↑ Эпидемиология / Под ред. Д. В. Виноградова-Волжинского. — Л.: Медицина, 1973.
- ↑ 1 2 3 4 Н. Д. Ящук, Ю. Я. Венгеров. Инфекционные болезни. — М.: Медицина, 2003. — С. 421 — 431. — 543 с. — 10 000 экз. — ISBN 5-225-04659-2.
- ↑ Клиника, диагностика, лечение клещевого энцефалита. Medkurs.ru. Дата обращения: 14 августа 2009. Архивировано из оригинала 26 августа 2009 года.
- ↑ В. Тарасов. Клещевой энцефалит // Медицинская газета. — 2003. — № 3. Архивировано 18 апреля 2009 года.
- ↑ 1 2 3 4 А. А. Ярош, И. Ф. Криворучко. Нервные болезни. — Киев: Вища школа», 1985. — С. 240 — 248. — 462 с.
- ↑ 1 2 Клещевой энцефалит. Диавакс (май 2009). Дата обращения: 14 августа 2009. Архивировано из оригинала 8 февраля 2009 года.
- ↑ DEET Technical fact sheet (англ.). Национальный центр информации по пестицидам США. Дата обращения: 31 мая 2009. Архивировано 14 апреля 2010 года.
- ↑ 1 2 3 4 Клещевой энцефалит. EUROLAB. Дата обращения: 14 августа 2009. Архивировано из оригинала 27 мая 2009 года.
- ↑ «На улице моей который год…»: [Памятные места и улицы города Арсеньева] / ред. П. Ф. Бровко, сост. Е. Н. Язовских. – Арсеньев: ЗАО «Полицентр», 2014
- ↑ Е.П. Шувалова. Инфекционные болезни. — 5-е издание. — Ярославль: Медицина, 2001. — С. 439-451. — 624 с. — 5000 экз. — ISBN 5-225-04578-2.
- ↑ Японский энцефалит. EUROLAB. Дата обращения: 14 августа 2009. Архивировано из оригинала 5 июня 2009 года.
- ↑ Энцефалит Экономо. EUROLAB. Дата обращения: 14 августа 2009. Архивировано из оригинала 22 апреля 2009 года.
- ↑ Герпетические энцефалиты. Научный центр психического здоровья РАМН. Дата обращения: 14 августа 2009. Архивировано из оригинала 22 декабря 2010 года.
- ↑ Коревой энцефалит. Энцефалит.ру. Дата обращения: 14 августа 2009. Архивировано из оригинала 4 сентября 2009 года.
- ↑ Коревой энцефалит. EUROLAB. Дата обращения: 14 августа 2009. Архивировано из оригинала 4 мая 2009 года.
- ↑ Энцефалит при ветряной оспе. EUROLAB. Дата обращения: 14 августа 2009. Архивировано из оригинала 16 мая 2009 года.
- ↑ А.Я. Браславец. Неотложная неврология. — 3-е изд. — Харьков, 2006. — С. 112-116. — 300 с. — ISBN 966-8549-17-1.
- ↑ Профилактика сезонных острых респираторных вирусных инфекций. Medline.ru. Дата обращения: 3 апреля 2018. Архивировано 3 апреля 2018 года.
- ↑ В.Н. Миртовская, Э.И. Холопченко, В.З. Задорожный. Клиническая невропатология. — Вища школа, 1985. — С. 57.
- ↑ Гриппозный энцефалит. EUROLAB. Дата обращения: 14 августа 2009. Архивировано из оригинала 20 апреля 2009 года.
- ↑ 1 2 3 А.П. Зинченко. Острые нейроинфекции у детей. — Медицина, 1986. — С. 114-181.
- ↑ Encephalitis Symptoms (англ.). eMedicineHealth. Дата обращения: 14 августа 2009. Архивировано из оригинала 21 июля 2009 года.
- ↑ 1 2 Иксодовые клещи. Иксодовые клещи. Дата обращения: 14 августа 2009. Архивировано из оригинала 30 августа 2009 года.
- ↑ 1 2 3 Преднизалон. Описание препарата. Медико-Фармацевтическая служба/. Дата обращения: 14 августа 2009. Архивировано 29 июня 2009 года.
- ↑ 1 2 3 4 Лечение энцефалита на eurolab.ua. EUROLAB. Дата обращения: 14 августа 2009. Архивировано из оригинала 18 августа 2009 года.
- ↑ 1 2 3 Диакарб. Описание препарата. Медико-Фармацевтическая служба. Дата обращения: 17 августа 2009. Архивировано 11 марта 2009 года.
- ↑ 1 2 3 Маннитол. Описание препарата. Медико-Фармацевтическая служба. Дата обращения: 14 августа 2009. Архивировано 17 марта 2009 года.
- ↑ 1 2 3 Бринальдикс. Описание препарата. Медико-Фармацевтическая служба. Дата обращения: 14 августа 2009. Архивировано 13 ноября 2011 года.
- ↑ 1 2 Лечение клещевого энцефалита. Энцефалит.ру. Дата обращения: 14 августа 2009. Архивировано из оригинала 20 мая 2009 года.
- ↑ А. С. Саратиков, Т. П. Новожеева, Н. С. Лившиц, Ф. И. Бурченкова, Н. Г. Кадычагова, Р. Р. Ахмеджанов, Л. В. Баширова, А. А. Ерёмина, Г. В. Потапова. Доклиническая оценка безопасности йодантипирина // Экспериментальная и клиническая фармакология. — 1998. — № 2. — С. 57-59. — ISSN 0869-2092. Архивировано 29 октября 2012 года.
- ↑ 1 2 3 Йодантипирин. Описание препарата. Медико-Фармацевтическая служба. Дата обращения: 14 августа 2009. Архивировано 1 декабря 2008 года.
- ↑ Энцефалиты. Первичные энцефалиты. Вторичные энцефалиты. Альтернативная медицина. Дата обращения: 3 апреля 2018. Архивировано 4 апреля 2018 года.
- ↑ 1 2 3 4 5 В.В. Михеев, П.В. Мельничук. Нервные болезни. — 5-е издание. — М.: Медицина, 1981. — С. 292 — 308. — 544 с. — 70 000 экз.
Литература
[править | править код]- Розенбах П. Я. Энцефалит // Энциклопедический словарь Брокгауза и Ефрона : в 86 т. (82 т. и 4 доп.). — СПб., 1890—1907.
- А. П. Казанцев, В. С. Матковский. Справочник по инфекционным болезням. — Медицина, 1986. — 320 с.
- Г.В. Архангельский. Практикум по невропатологии. — Медицина, 1967. — 215 с.
- В.Н. Шток. Головная боль. — Медицина, 1987. — 304 с.
- Б.С. Виленский. Неотложные состояния в невропатологии. — Медицина, 1986. — 304 с.
- П.В. Волошин, И.И. Шогам. Неотложная помощь в клинике нервных болезней. — Медицина, 1987. — 213 с.
- Ф.И. Комаров, Н.А. Преображенский. Справочник практического врача. — Медицина, 1982. — 656 с.
- Л.А. Булахова, О.М. Саган. Справочник детского психиатра и невролога. — Здоров'я, 1985. — 288 с.
- Ю.В. Лобзин, Ю.П. Финогеев, С.Н. Новицкий. Лечение инфекционных больных. — Фолиант, 2003. — 128 с. — ISBN 5-93929-074-4.
- Т.М. Зубик, К.С. Иванов, А.П. Казанцев, А.Л. Лесников. Дифференциальная диагностика инфекционных болезней. — Медицина, 1991. — 336 с. — ISBN 5-225-01319-8.
- Р.Д. Коллинз. Диагностика нервных болезней. — Медицина, 1986. — 240 с.
- Е. В. Лещинская, И. Н. Мартыненко. Острые вирусные энцефалиты у детей. — Медицина, 1990. — 256 с.
Эта статья входит в число хороших статей русскоязычного раздела Википедии. |