Менингит (Byunuinm)
| Менингит | |
|---|---|
 Чистая культура Neisseria meningitidis. Окраска по Граму | |
| МКБ-10 | G0-G3 |
| МКБ-10-КМ | G03.9 и G03 |
| МКБ-9 | 320-322 |
| МКБ-9-КМ | 322[1] и 322.9[1][2] |
| DiseasesDB | 22543 |
| MedlinePlus | 000680 |
| eMedicine | med/2613 |
| MeSH | D008581 |
Менинги́т (от др.-греч. μῆνιγξ → лат. meninx, родит.п. лат. meningis «мозговая оболочка» + суффикс -itis «воспаление») — воспаление мозговой оболочки головного и спинного мозга. Различают лептоменингит — воспаление мягкой и паутинной мозговых оболочек, и пахименингит — воспаление твёрдой мозговой оболочки[3]. В клинической практике под термином «менингит» обычно подразумевают воспаление мягкой мозговой оболочки, которое диагностируется чаще других. Менингит возникает как самостоятельное заболевание или как осложнение другого процесса. Наиболее часто встречающиеся симптомы менингита — головная боль, ригидность затылочных мышц одновременно с лихорадкой, изменённым состоянием сознания и чувствительностью к свету (фотофобией) или звуку. Иногда, особенно у детей, могут быть только неспецифические симптомы, такие как раздражительность и сонливость.
Для диагностики менингита используется люмбальная пункция. Она заключается в заборе спинномозговой жидкости из позвоночного канала с помощью шприца и её исследовании на наличие возбудителя заболевания[4]. Лечение менингита проводится с помощью антибиотиков, противовирусных или противогрибковых средств. Иногда для предотвращения осложнений от сильного воспаления используются стероидные средства.
Менингит, особенно при задержке с лечением, может вызывать серьёзные осложнения: глухоту, эпилепсию, гидроцефалию, проблемы с умственным развитием у детей и потерю сознания (вплоть до комы). Возможен летальный исход. Некоторые формы менингита (вызываемые менингококками, гемофильной палочкой типа b, пневмококками или вирусом паротита) могут быть предотвращены прививками[5].
Общие сведения
[править | править код]Различают несколько видов менингитов: серозный, гнойный. При серозных менингитах в цереброспинальной жидкости преобладают лимфоциты, при гнойных — преимущественно нейтрофильный плеоцитоз. Гнойный менингит бывает первичным или вторичным, когда инфекция попадает в мозговые оболочки из очагов инфекции в самом организме или при травме черепа.
Наиболее часто встречаются менингококковый и вторичные гнойные менингиты, на третьем месте вирусный менингит[6]. Также существует грибковый менингит, который наиболее часто встречается у людей со значительно сниженным иммунитетом (СПИД[7][8], длительная лекарственная иммуносупрессия после пересадки органа[9] или для лечения аутоиммунного воспалительного заболевания соединительной ткани[10][11][12][13][14][15], химиотерапия), однако он бывает и у людей с нормальным иммунитетом[16][17], в том числе во время беременности[18].
Если во время болезни есть сыпь, она может указывать на вероятную причину болезни, к примеру, при менингите, вызванном менингококками, имеются характерные кожные высыпания[19].
Историческая справка
[править | править код]
Некоторые учёные полагают, что Гиппократу было известно существование менингита. Другие врачи до эпохи Возрождения, например Авиценна, скорее всего, знали об этой болезни[20]. Сообщение о случае туберкулёзного менингита было сделано в 1768 году шотландским врачом Робертом Виттом (англ. Robert Whytt) в описании смерти больного, хотя связь между менингитом, туберкулёзом и его возбудителем не была выявлена до XIX века[21]. Эпидемический менингит — относительно недавнее явление[22]. Первая документированная эпидемия произошла в Женеве в 1805 году[22][23]. В течение последующих лет несколько эпидемий произошли в Европе и в США, первая эпидемия в Африке — в 1840. Африканские эпидемии участились в XX веке, начиная с эпидемий в Нигерии и Гане в 1905—1908 годах.
Первая статья о бактериальной инфекции как причине менингита была написана австрийским бактериологом Антоном Вайксельбаумом (нем. Anton Weichselbaum), который в 1887 описал менингококк[24]. В конце XIX века были также описаны многие клинические признаки менингита. В России наиболее достоверный признак болезни был описан в 1884 году врачом Обуховской больницы В. М. Кернигом. Он указал, что «симптом контрактуры коленных суставов» является ранним признаком воспаления мозговых оболочек. Владимир Михайлович Бехтерев в 1899 году описал оболочечный скуловой симптом (болевая гримаса при постукивании молоточком по скуловой дуге). Позже польским врачом Юзефом Брудзинским были описаны четыре менингеальных симптома[25].
Во второй половине XX века была установлена этиологическая связь заболеваний с вирусами гриппа А и В, аденовирусами, а также с выделенным в 1942 году агентом, первоначально считавшимся вирусом, а затем отнесённым к бактериям группы микоплазм[25].
Одной из первых форм вирусных менингитов является лимфоцитарный хориоменингит. Армстронг и Лилли в 1934 году в эксперименте на обезьянах показали, что эта форма менингита вызывается автономным фильтрующим вирусом. Вскоре вирус Армстронга и Лилли был выделен и из спинномозговой жидкости больных[25].
В 1953 году С. Н. Давиденков описал двухволновой серозный менингит, вызванный клещами. Синдром острого серозного менингита, обусловленный заражением вирусом клещевого энцефалита, выделял ещё первооткрыватель болезни А. Г. Панов, описавший весенне-летний таёжный энцефалит в 1935 году[25].
До XX века смертность от менингита достигала 90 %. В 1906 году с помощью иммунизации лошадей были получены антитела против возбудителей менингита, развитие идеи иммунизации американским учёным Саймоном Флекснером (Simon Flexner) позволило значительно сократить смертность от менингита[26][27]. В 1944 было показано, что пенициллин может быть использован для лечения этой болезни[28]. В конце XX века использование вакцин против гемофильной палочки привело к уменьшению числа заболеваний, связанных с этим патогеном. В 2002 году было предложено использовать стероиды для улучшения течения болезни при бактериальном менингите.
Классификация
[править | править код]1. По характеру воспалительного процесса
2. По происхождению
3. По этиологии
4. По течению
|
5. По преимущественной локализации
6. По степени тяжести
7. По наличию осложнений
|
По клиническим формам менингококковая инфекция делится
1) Локализованные формы:
2) Генерализованные формы:
3) Редкие формы:
|
Эпидемиология
[править | править код]
♦ пояс менингита
♦ эпидемические зоны
♦ спорадические случаи
Гнойный менингит могут вызывать менингококки, пневмококки, гемофильная палочка, стафилококки, а также стрептококки, сальмонеллы, синегнойная палочка, клебсиеллы[29].
Основные патоморфологические изменения при гнойном менингите затрагивают мягкую и паутинную оболочки с частичным вовлечением в процесс вещества головного мозга. Наиболее часто встречается менингит менингококковой природы[3].
Менингококковый эпидемический цереброспинальный менингит является первичным гнойным воспалением оболочек головного и спинного мозга и относится к острым инфекционным заболеваниям, имеющим тенденцию к эпидемическому распространению, и поражает, в основном, детей до 5 лет. В настоящее время это заболевание встречается в виде отдельных случаев, тогда как ранее оно принимало характер больших эпидемий, чему способствовали скученность населения и неблагоприятные санитарно-гигиенические условия[29].
Возбудителем эпидемического цереброспинального менингита является менингококк — грамотрицательный диплококк, который проникает в ЦНС по кровеносной либо лимфатической системе[3].
Источником менингококковой инфекции является только человек, то есть больные менингококковым менингитом, больные с катаральными явлениями (назофарингитами) и здоровые носители. Механизм передачи — воздушно-капельный[30].
Чаще болеют дети раннего возраста и мужчины. Наибольшее число заболеваний приходится на зимне-весенний период (февраль—апрель). В период эпидемического подъёма уже с ноября-декабря наблюдается рост заболеваемости. Факторами, влияющими на сезонную заболеваемость, являются климатические условия (резкие колебания температуры, повышенная влажность), изменение характера общения между людьми в зимнее время (длительное пребывание в закрытых помещениях, недостаточная вентиляция и т. д.). Периодически, через 10—15 лет, отмечаются эпидемические подъёмы частоты данной инфекции[30].
Менингит распространён во всех странах мира. Особенно высока заболеваемость в некоторых странах Африки (Чад, Нигер, Нигерия, Судан) — в 40—50 раз выше, чем в странах Европы[30].
Точные показатели заболеваемости менингитом неизвестны, несмотря на то, что во многих странах государственные органы здравоохранения должны быть уведомлены по каждому случаю[31]. Исследования показали, что в западных странах бактериальный менингит встречается примерно у 3 человек на 100 000 жителей. Вирусный менингит является более распространённым, он встречается (в среднем) у 10,9 человек на 100 000 жителей. В Бразилии показатель заболеваемости бактериального менингита выше (45,8 случаев на 100 000 жителей). В Африке, к югу от Сахары, в так называемом «поясе менингита» случаются крупные эпидемии менингококкового менингита (до 500 случаев на 100 000 жителей). Они возникают в областях с низкой эффективностью оказания медицинской помощи[32].
Заболеваемость менингитом циклически изменяется, существуют различные теории, объясняющие подъёмы и спады заболеваемости.
Впервые эпидемия менингита в СССР была отмечена в 1930—1940-е годы. Заболеваемость составляла 50 человек на 100 тысяч. Эпидемиологи предполагали, что менингит связан с миграцией населения, которая отмечалась в те годы. Эта вспышка прекратилась в конце 1940-х годов. В 1969—1973 годах в СССР была вновь зафиксирована эпидемия менингита. Её причину удалось определить в 1997 году путём генетического типирования различных штаммов менингококка: эпидемию вызвал менингококк субгруппы III, впервые появившийся в Китае в середине 1960-х годов. Случайно занесённый на территорию СССР штамм был для неё совершенно новым, население не имело к нему иммунитета. Он же стал причиной эпидемической вспышки менингита в Москве в 1996 году[33].
Этиопатогенез
[править | править код]Чаще всего менингит возникает в результате проникновения в мягкие мозговые оболочки различных чужеродных микроорганизмов, начиная от вирусов и заканчивая простейшими. В таблице представлены наиболее распространённые возбудители менингита бактериальной природы.
| Предрасполагающий фактор:
Возраст |
Вероятные возбудители |
|---|---|
| 0—4 нед. | S. agalactiae (стрептококки группы В), E. coli K1, L. monocytogenes |
| 4—12 нед. | S. agalactiae, E. coli, H. influenzae, S. pneumoniae, N. meningitidis |
| 3 мес. — 18 лет | N. meningitidis, S .pneumoniae, H. influenzae |
| 18—50 лет | S. pneumoniae, N. meningitidis, H. influenzae |
| > 50 лет | S. pneumoniae, N. meningitidis, L. monocytogenes, аэробные грамотрицательные палочки |
| Иммуносупрессия | S. pneumoniae, N. meningitidis, L. monocytogenes, аэробные грамотрицательные палочки |
| Перелом основания черепа | S. pneumoniae, H. influenzae, стрептококки группы А |
| Травмы головы, нейрохирургические операции и краниотомия | Staphylococcus aureus, аэробные грамотрицательные палочки, в том числе Pseudomonas aeruginosa |
| Цереброспинальное шунтирование | S. aureus, аэробные грамотрицательные палочки, Propionibacterium acnes |
| Сепсис | S. aureus, Enterocococcus spp., Enterobacteriaceae, P. aeruginosa, S. pneumoniae |
В патогенезе имеет значение токсемия, особенно выраженная при тяжёлых септических формах заболевания. В этих случаях развивается инфекционно-токсический шок, обусловленный токсемией в результате массивного распада большого количества менингококков. Эндотоксин нарушает микроциркуляцию, вызывает внутрисосудистое свёртывание крови, нарушение обмена веществ. Результатом токсикоза может быть отёк мозга с синдромом внутричерепного повышенного давления и летальным исходом от паралича дыхательного центра в среднем мозге. В результате перенесённой инфекции в крови выздоравливающих нарастает число специфических антител. Перенесённая инфекция приводит к развитию типоспецифического иммунитета[30].
Менингококковый менингит
[править | править код]Этот раздел статьи ещё не написан. |
Вторичный гнойный менингит
[править | править код]Вторичными называют менингиты, развившиеся как осложнение общего или локального инфекционного заболевания. Для новорождённых и детей типичными возбудителями вторичных гнойных менингитов являются стрептококки групп В и D, кишечная палочка, Listeria monocytogenes, гемофильная палочка; для взрослых — пневмококки, стафилококки и другие возбудители. Факторами риска являются иммунодефицитные состояния, черепно-мозговые травмы, оперативные вмешательства на голове и шее[35]. Возбудитель может проникнуть в субарахноидальное пространство контактным, гематогенным, лимфогенным или периневральным путём[36]. Во всех случаях, подозрительных на менингит, для микробиологического исследования кроме ликвора берут из предполагаемого первичного очага инфекции: мазки из носоглотки, среднего уха, ран после нейрохирургических и других оперативных вмешательств, кровь.[источник не указан 628 дней]
Серозный менингит
[править | править код]Серозные менингиты вирусного происхождения вызываются энтеровирусами — Коксаки и ECHO, вирусами полиомиелита, эпидемического паротита, а также некоторыми другими видами вирусов[37]. Серозные менингиты могут иметь также бактериальную (туберкулёзный, сифилитический) или грибковую этиологию[38].
Туберкулёзный менингит
[править | править код]Туберкулёзный менингит развивается при наличии в организме туберкулёзного очага. Инфекция проникает в оболочки мозга гематогенным путём. При этом виде менингита происходит обсеменение оболочек, главным образом основания мозга, туберкулёзными узелками величиной от булавочной головки до просяного зерна. В подпаутинном пространстве скапливается серовато-жёлтый студенистый экссудат. Количество ликвора увеличивается. При люмбальной пункции он вытекает струёй, прозрачен. При лабораторном исследовании всегда обнаруживается большое количество белка и форменных элементов, преимущественно лимфоцитов. В спинномозговой жидкости часто отмечается повышение, но иногда может быть и снижение количества глюкозы — до 0,825—1,650 ммоль/л. Иногда отмечается лейкопения или незначительный лейкоцитоз с небольшим сдвигом влево и лимфопенией[39].
Вирусный менингит
[править | править код]Возбудитель — вирусы Коксаки и ЕСНО относятся к семейству Picornaviridae рода Enterovirus. Это РНК-содержащие вирусы небольшого размера. Все 6 типов вирусов Коксаки В патогенны для человека. Идентифицированы 34 серотипа вирусов ЕСНО, 2/3 из которых патогенны для человека[40].
Вирусы устойчивы к замораживанию, действию эфира, 70 % спирта, 5 % лизола, сохраняют активность при комнатной температуре в течение нескольких дней и инактивируются под действием формалина, хлорсодержащих средств, при нагревании, высушивании, ультрафиолетовом облучении[40].
Протозойные менингиты
[править | править код]Одним из возбудителей является Toxoplasma gondii, внутриклеточный паразит из царства Protozoa. Токсоплазменный менингит и менингоэнцефалит могут развиваться как при приобретённом, так и при врождённом токсоплазмозе и протекать в острой или хронической форме[3].
Патоморфология
[править | править код]Менингококковый менингит
[править | править код]Патологические изменения обнаруживаются в оболочках выпуклой и базальной поверхностей головного мозга. Гнойный и фибринозно-гнойный экссудат покрывает головной мозг сине-зелёной шапкой. Полинуклеарные инфильтраты вдоль сосудов проникают в вещество головного мозга. Развивается отёк и гиперемия мозгового вещества. Аналогичные изменения отмечаются и в спинном мозге. При своевременно начатом лечении воспалительный процесс в оболочках стихает, экссудат подвергается полной резорбции. В запущенных случаях и при нерациональном лечении может развиться склероз мозговых оболочек, заращение парного межжелудочкового отверстия и парных латеральных отверстий четвёртого желудочка, соединяющих четвёртый желудочек с большой цистерной мозга, — что ведёт к нарушению ликвородинамики и развитию водянки головного мозга[41].
Вторичный гнойный менингит
[править | править код]Мозговые оболочки преимущественно на выпуклой поверхности больших полушарий гиперемированы, отёчны, мутны. Субарахноидальное пространство заполнено гнойным экссудатом. В мозговом веществе на фоне отёка периваскулярно располагаются инфильтраты, состоящие преимущественно из нейтрофилов[41].
Серозный менингит
[править | править код]Патологические изменения обнаруживаются преимущественно на нижней поверхности мозга и характеризуются образованием милиарных бугорков на фоне серозно-фибринозного экссудата в мягкой мозговой оболочке. До применения специфических средств больные обычно умирали во время экссудативной фазы заболевания. В настоящее время под влиянием лечения процесс переходит в следующую, продуктивную фазу. В оболочках отмечается развитие грануляционной ткани с последующим склерозом. В сосудах головного мозга отмечаются неспецифические аллергические изменения типа периартериита и облитерирующего эндартериита[41].
Туберкулёзный менингит
В острых случаях туберкулёзного менингита головной мозг обычно бледен и извилины несколько уплощены. В начале болезни поражаются оболочки преимущественно основания мозга, эпендима III и IV желудочков и сосудистые сплетения. Наблюдаются как экссудативные, так и пролиферативные изменения. Экссудат покрывает мягкие мозговые оболочки обычно в основании черепа. В оболочках видны милиарные бугорки. Наиболее явные они вдоль сосудов, особенно по ходу средней мозговой артерии. Микроскопически эти бугорки состоят из скоплений круглых клеток, в основном мононуклеаров, в центре часто имеется казеоз. Гигантские клетки встречаются редко. В веществе головного мозга имеется небольшая воспалительная реакция, выражена токсическая дегенерация нейронов. При лечении антибиотиками базальный экссудат становится плотным, а в проходящих через него крупных артериях может развиться артериит с последующим формированием инфаркта мозга. Рубцово-спаечный процесс вызывает гидроцефалию или блок спинального субарахноидального пространства[42].
Вирусный менингит. Лимфатическая инфильтрация мягкой мозговой оболочки и желудочков[43].
Протозойный менингит
[править | править код]Патоморфологические изменения изучены в экспериментах на животных. Установлено, что в центральной нервной системе развиваются явления некротического перивентрикулита, мелкие очаги некроза в субкортикальном белом веществе. В сосудах головного мозга, мягкой мозговой оболочки и хориоидальных сплетениях отмечаются признаки серозно-пролиферативного воспаления. Обнаруживаются также глазные патологоанатомические изменения (типа ретинита, хориоидита, иридоциклита) и изменения во внутренних органах (сердце, лёгкие, печень, селезёнка)[41].
Клинические проявления
[править | править код]Менингококковый менингит
[править | править код]Менингококковый менингит чаще начинается внезапно, с резкого подъёма температуры, многократной рвоты, не приносящей облегчения (рвота центрального происхождения), головной боли в результате повышения внутричерепного давления[44]. Больной находится в характерной позе: затылочные мышцы напряжены, голова запрокинута назад, спина выгнута, живот втянут, ноги согнуты и приведены к животу[39].
У ряда больных в первый день заболевания на коже появляется полиморфная эритематозная или кореподобная сыпь, исчезающая в течение 1—2 ч. Нередко отмечается гиперемия задней стенки глотки с гиперплазией фолликулов. У некоторых пациентов за несколько дней до заболевания диагностируется острое респираторное заболевание. У грудных детей заболевание может развиваться постепенно; постепенное начало болезни у детей более старшего возраста наблюдается очень редко[44].
В зависимости от тяжести заболевания у больного могут наблюдаться затемнение сознания, бессознательное состояние, бред, судороги в мышцах конечностей и туловища. При неблагоприятном течении болезни в конце первой недели наступает коматозное состояние, на первый план выступают параличи глазных мышц, лицевого нерва, моно- или гемиплегии; приступы судорог учащаются, и во время одного из них наступает смерть. В тех случаях, когда течение болезни принимает благоприятный характер, температура снижается, у больного появляется аппетит, и он вступает в стадию выздоровления[39].
Длительность менингококкового менингита в среднем 2—6 недель[45]. Однако известны случаи молниеносного течения, когда больной погибает в течение нескольких часов от начала заболевания, и случаи затяжные, когда у больного после периода улучшения опять повышается температура и устанавливается надолго. Эта затяжная форма представляет собой или гидроцефалическую стадию, или ту стадию, когда у больного наступает менингококковый сепсис с проникновением менингококка в кровь (менингококкцемия). Её характерной особенностью является возникновение на коже геморрагической сыпи. Повышается температура, развивается тахикардия, снижается артериальное давление, возникает одышка[39].
Наиболее тяжёлым проявлением менингококкового менингита является возникновение бактериального шока. Заболевание развивается остро. Внезапно повышается температура, возникает сыпь. Пульс становится частым, слабого наполнения. Дыхание неравномерное. Возможны судороги. Больной впадает в коматозное состояние. Очень часто больной погибает, не приходя в сознание[39].
Некрозы кожи. При тяжёлой менингококковой инфекции в сосудах кожи могут развиться воспаление и тромбоз. Это ведёт к ишемии, обширным кровоизлияниям и некрозам кожи (особенно в участках, подверженных сдавлению). Затем некротизированная кожа и подкожная клетчатка отторгаются, оставляя глубокие язвы. Заживление язв обычно протекает медленно, может потребоваться пересадка кожи. Нередко образуются келоидные рубцы[46].
Косоглазие. В острой стадии менингита иногда поражаются черепные нервы. Наиболее уязвим отводящий нерв, поскольку значительная его часть проходит по основанию головного мозга; поражение этого нерва ведет к параличу латеральных прямых мышц глаза. Обычно через несколько недель косоглазие исчезает. Распространение инфекции на внутреннее ухо может привести к частичной или полной глухоте[46].
Увеит. Конъюнктивит при менингите встречается часто, однако на фоне лечения он быстро проходит. Увеит — более серьёзное осложнение, он может привести к панофтальмиту и к слепоте. Благодаря антимикробной терапии столь тяжёлые последствия сейчас почти не встречаются[46].
Вторичный гнойный менингит
[править | править код]Заболевание начинается с резкого ухудшения общего состояния, повышения температуры, чувства озноба[39]. При тяжёлых формах могут быть потеря сознания, бред, судороги, многократная рвота. Резко выражены менингеальные симптомы: ригидность затылочных мышц, симптомы Кернига и Брудзинского[41] Развивается тахикардия, брадикардия. Ликвор мутный, вытекает под большим давлением. Резко повышен нейтрофильный цитоз, достигающий нескольких тысяч, повышено содержание белка[39].
Течение менингита острое. Но возможны случаи как молниеносного, так и хронического течения заболевания. В некоторых случаях типичная клиническая картина менингита маскируется выраженными явлениями общего септического состояния[39].
Серозный менингит
[править | править код]Серозный менингит чаще всего поражает детей в возрасте 2—7 лет.[39] Серозный менингит начинается постепенно, после выраженного продромального периода, который может длиться 2—3 недели. Продромальные явления выражаются общим недомоганием, потерей аппетита, появляется субфебрильная температура[41]. После периода предвестников наступают признаки менингита — появляется рвота, головная боль, запор, повышается температура, отмечается напряжение затылка, симптомы Кернига и Брудзинского. В выраженных случаях типично положение больного: голова запрокинута назад, ноги согнуты в коленных суставах, живот втянут[39].
Туберкулёзный менингит
[править | править код]Туберкулёзный менингит начинается постепенно, может длиться 2—3 недели. Выражен общим недомоганием, потерей аппетита. Ребёнок становится скучным, теряет интерес к играм, жалуется на непостоянную умеренную головную боль. Появляется субфебрильная температура. Болезненные явления постепенно нарастают. Головная боль усиливается, становится постоянной. Проявляется рвота на фоне нарастающих менингеальных симптомов. Возникают признаки поражения черепных нервов, чаще III, IV и VI пар. Температура тела достигает 38°—39 °C. При тяжёлом течении заболевания постепенно нарушается сознание, появляются периодические судороги. Спинномозговая жидкость вытекает под повышенным давлением, прозрачная или слегка опалесцирующая. При микроскопическом исследовании обнаруживается лимфоцитарный плеоцитоз. Характерно понижение в спинномозговой жидкости количества глюкозы, что отличает туберкулёзный менингит от менингитов другой этиологии. Не существует специфических для туберкулёзного менингита изменений в общем анализе крови. Обнаруживается повышение СОЭ до 15—20 мм/ч и умеренный лейкоцитоз (10-13 * 10^9 в 1 л)[41].
Вирусный менингит
[править | править код]Вирусный менингит начинается остро, с высокой лихорадки и общей интоксикации. На 1—2-й день болезни появляется отчетливо выраженный менингеальный синдром — сильная упорная головная боль, повторная рвота, нередко отмечается вялость и сонливость, иногда возбуждение и беспокойство. Возможны жалобы на кашель, насморк, боли в горле и боли в животе. Часто у больных появляется кожная гиперестезия, повышенная чувствительность к раздражителям. При осмотре выявляются положительные симптомы Кернига, Брудзинского, ригидность затылочных мышц, признаки выраженного гипертензионного синдрома. При спинномозговой пункции прозрачная бесцветная цереброспинальная жидкость вытекает под давлением. Цитоз повышен, преобладают лимфоциты, содержание белка, глюкозы и хлоридов нормальное. Температура тела нормализируется через 3—5 дней, иногда появляется вторая волна лихорадки. Инкубационный период длится обычно 2—4 дня[40].
Протозойный менингит
[править | править код]Протекает как общее заболевание с мышечной и суставной болью, пятнисто-папулёзной сыпью, увеличением лимфатических желез, непостоянной лихорадкой. Появляется головная боль, рвота, менингеальный синдром. В спинномозговой жидкости невысокий лимфоцитарный плеоцитоз, в осадке иногда обнаруживаются токсоплазмы[41].
Клещевой энцефалит
[править | править код]Менингеальная форма клещевого энцефалита проявляется в виде острого серозного менингита с выраженными общемозговыми и менингеальными симптомами. В цереброспинальной жидкости отмечаются характерное повышение давления (до 500 мм вод.ст.), смешанный лимфоцитарно-нейтрофильный плеоцитоз (до 300 клеток в 1 мкл)[47]. Больные жалуются на сильную головную боль, усиливающуюся при малейшем движении головы, головокружение, тошноту, однократную или многократную рвоту, боли в глазах, светобоязнь. Больные вялы и заторможены. Определяется ригидность мышц затылка, симптомы Кернига и Брудзинского. Менингеальные симптомы держатся на протяжении всего лихорадочного периода. Длительность лихорадки — 7—14 дней. Прогноз благоприятный[48].
Диагностика
[править | править код]Ранняя синдромная диагностика менингита
[править | править код]
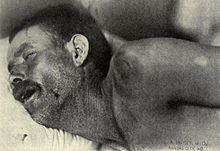
У грудных детей основным менингеальным симптомом является стойкое выбухание и напряжение большого родничка, однако у ослабленных детей, страдающих диспепсией, гипотрофией, и при наличии густого гноя на конвекситальной поверхности мозга этого симптома не обнаруживается[25].
Первичный или этиологически недифференцированный диагноз менингита устанавливается на основании сочетания триады синдромов:
- оболочечного (менингеального) симптомокомплекса;
- синдрома интоксикации;
- синдрома воспалительных изменений цереброспинальной жидкости.
В триаде синдромов, позволяющих распознавать менингит, надо подчеркнуть решающее значение воспалительных изменений в цереброспинальной жидкости. Отсутствие воспалительных изменений в ликворе всегда исключает диагноз менингита[25].
Оболочечный симптомокомплекс (менингеальный синдром) складывается из общемозговых и собственно оболочечных (менингеальных) симптомов. Возникает резкая головная боль распирающего характера, нередко настолько мучительная, что больные, даже находящиеся в бессознательном состоянии, держатся руками за голову, стонут или громко вскрикивают («гидроцефальный крик»). Возникает обильная, фонтаном, рвота («мозговая рвота»). При тяжёлом течении менингита наблюдаются судороги или психомоторное возбуждение, периодически сменяющееся вялостью, нарушения сознания. Возможны психические расстройства в виде бреда и галлюцинаций[25].
Собственно оболочечные (менингеальные) симптомы можно разделить на 2 группы, в зависимости от их патофизиологических механизмов и особенностей исследования[25].
К первой группе относятся симптомы общей гиперестезии или гиперестезии органов чувств. Если больной в сознании, то у него обнаруживается непереносимость шума или повышенная чувствительность к нему, громкому разговору (гиперакузия). Головные боли усиливаются от сильных звуков и яркого света. Больные предпочитают лежать с закрытыми глазами[25].
Ко второй группе относятся реактивные болевые феномены. Если больной в сознании, то надавливание на глазные яблоки через закрытые веки болезненно. Больные отмечают значительную болезненность при пальпации мест выхода на лице ветвей тройничного нерва; болезненна и глубокая пальпация точек выхода затылочных нервов (симптом Керера). Перкуссия пальцем или молоточком скуловой дуги вызывает усиление головной боли и сопровождается болевой гримасой (симптом Бехтерева). Перкуссия черепа вызывает болевую гримасу (краниофациальный рефлекс Пулатова). Симптом Флатау — расширение зрачков при интенсивном, быстром пассивном сгибании шеи больного[25].
Дифференциальная диагностика
[править | править код]| Клиническая форма | Типичные жалобы | Характерное начало | Выраженность менингеальных симптомов | Общеинфекционные симптомы | Изменения сознания |
|---|---|---|---|---|---|
| Гнойные (менингококковый, пневмококковый, стафило-стрептококковый и др.) менингиты | Быстро нарастающая головная боль, тошнота, озноб, рвота | Острое. Возможен короткий продром (несколько часов) | Резкая с нарастанием в первые часы и сутки | Значительное повышение температуры (39—40 °С) озноб, гиперемия кожи | Оглушённость, сопор, кома. Иногда бред, галлюцинации |
| Серозные вирусные менингиты (паротитный, энтеровирусный, острый лимфоцитарный хориоменингит и др.) | Головная боль, озноб, тошнота, реже рвота | Острое, иногда после катара дыхательных путей и желудочно-кишечных расстройств | Умеренная, преобладает внутричерепная гипертензия | Умеренная лихорадка, иногда двухфазная, кратковременная (3—7 сут.) | Обычно сомноленция, реже оглушённость, сопор, бред |
| Туберкулёзный менингит | Утомляемость, анорексия, потливость, тошнота, несильная головная боль | Постепенное с общих симптомов астении, иногда у взрослых острое | Незначительная вначале с постепенным нарастанием | Субфебрилитет с преобладанием признаков интоксикации | Сознание сохранено, нарушено при неблагоприятном течении |
| Менингизм при общих инфекциях и соматических заболеваниях | Несильная головная боль | Различное | Умеренная | Зависит от основного заболевания | Нет. Исключение составляют крайне тяжёлые формы |
Симптомы
[править | править код]Симптом Кернига. Состоит в невозможности разогнуть ногу больного в коленном суставе, когда она согнута в тазобедренном. Мешает разгибанию не боль, а напряжение задней группы мышц бедра (тонический оболочный рефлекс). Является одним из наиболее частых и постоянных симптомов менингита[50].
Верхний симптом Брудзинского — при пассивном приведении головы больного к грудине в положении лёжа на спине ноги его сгибаются в коленных и тазобедренных суставах[50].
Средний симптом Брудзинского — такое же сгибание ног при надавливании на лонное сочленение[50].
Нижний симптом Брудзинского — при пассивном сгибании одной ноги больного в коленном и тазобедренном суставах другая нога сгибается аналогичным образом[50].
Подскуловый (щёчный) симптом Брудзинского — при надавливании на щёки больного непосредственно под скулами происходит рефлекторное поднятие плеч и сгибание предплечий (вследствие своеобразной позы этот симптом называют ещё симптомом «креста»)[50].
Симптом Гийена — сдавливание четырёх мышц бедра больного с одной стороны вызывает непроизвольное сгибание в тазобедренном и коленном суставах противоположной ноги[51].
Симптом Германа — (симптом «шея — большой палец стопы») — при пассивном сгибании шеи у больного наблюдается экстензия больших пальцев стоп; симптом описан польским неврологом Евфимиусом Германом при туберкулёзном менингоэнцефалите[51].
Симптом «подвешивания» Лессажа. Новорождённого ребёнка берут за подмышечные впадины обеими руками, придерживая указательными пальцами голову со стороны спины, и приподнимают, что ведёт к непроизвольному подтягиванию ножек к животу за счёт сгибания их в тазобедренном и коленном суставах и длительной их фиксации в таком согнутом положении. У здорового ребёнка при пробе Лессажа ножки свободно двигаются (сгибаются и разгибаются)[50].
Симптом Мондонези — надавливание на глазные яблоки через закрытые веки болезненно[52].
Менингеальный синдром и значение исследования спинномозговой жидкости
[править | править код]

Головной и спинной мозг покрыты мягкой, паутинной и твёрдой мозговыми оболочками. Мягкая оболочка, или сосудистая, прилежит вплотную к поверхности мозга, заходя во все углубления, а паутинная, или арахноидная, покрывает головной мозг общим чехлом[53]. Обе оболочки объединяются общим названием leptomeninx (лептоменинкс). Образующееся между двумя оболочками пространство носит название подпаутинного (субарахноидального). Местами оно расширено, обладает довольно значительными размерами и имеет в этих областях название подпаутинных цистерн[39].
| Показатели | Нормальный ликвор | Менингизм | Серозно-вирусный менингит | Серозно-бактериальный менингит | Гнойно-бактериальный менингит | Субарахноидальное кровоизлияние |
|---|---|---|---|---|---|---|
| Цвет и прозрачность | бесцветный, прозрачный | бесцветный, прозрачный | бесцветный, прозрачный или опалесцирующий | бесцветный, ксантохромный, опалесцирующий | белесоватый или зеленовато-бурый, мутный | кровянистый, при отстаивании ксантохромия |
| Давление (в мм вод. ст.) | 130—180 | 200—250 | 200—300 | 250—500 | повышено | 250—400 |
| Скорость вытекания жидкости из пункционной иглы (кол-во капель в 1 мин) | 40-60 | 60-80 | 60-90 | струёй | в связи с вязкостью и частичным блоком ликворных путей часто вытекает редкими каплями и трудно определима | больше 70 или струёй |
| Цитоз (кол-во клеток в 1 мкл) | 2-8 | 2-12 | 20-800 | 200—700 (800—1000) | > 1000 | |
| Цитоз | 0,002-0,008 | 0,002-0,008 | 0,02-1,0 | 0,2-0,7 | 1,0-15,0 | в первые дни соответствует количеству эритроцитов, с 5—7-го дня болезни — 0,015-0,12 |
| Цитограмма: | ||||||
| Лимфоциты, % | 90-95 | 90-95 | 80-100 | 40-60 | 0-60 | с 5—7-го дня преобладают лимфоциты |
| Нейтрофилы, % | 3-5 | 3-5 | 0-20 | 20-40 | 40-100 | — |
| Белок: в мг/л | 160—330 | 160—450 | 160 и более до 1000 | 1000-3300 | 660-16000 | 660-16000 |
| Осадочные реакции: (Панди, Нонна—Апельта) | — | — | + (++) | +++ (++++) | +++ (++++) | +++ |
| Диссоциация | нет | нет | клеточно-белковая на низком уровне (с 8—10-го дня болезни — белково-клеточная) | умеренное повышение цитоза и белка, а затем белково-клеточная диссоциация | клеточно-белковая на высоком уровне | нет |
| Глюкоза | 1,83-3,89 | 1,83-3,89 | > 3,89 | снижено значительно | снижено умеренно | |
| Хлориды: (ммоль/л) | 120—130 | 120—130 | > 130 | снижено значительно | снижено умеренно | |
| Фибриновая (фибринная) плёнка | не образуется | не образуется | в 3-5 % случаев | в 30-40 % случаев | грубая, чаще в виде осадка | редко |
| Пункция | выпускание большого количества жидкости вызывает головную боль, рвоту | приносит выраженное облегчение, часто является переломным моментом болезни | приносит выраженное облегчение, часто является переломным моментом болезни | дает выраженный, но кратковременный эффект | приносит умеренное и кратковременное облегчение | приносит значительное облегчение |
Специфическая диагностика
[править | править код]Для подтверждения диагноза менингита используют бактериологическое исследование слизи из носоглотки и спинномозговую жидкость.
Техника забора и транспортировки материала. Носоглоточную слизь берут натощак стерильным тампоном до начала антибактериальной терапии. Взятый материал должен храниться и транспортироваться при температуре 37 °С не более 1 часа, так как возбудитель крайне неустойчив во внешней среде. В связи с этим посевы следует производить у постели больного, а забор материала на носительство лучше всего осуществлять в лаборатории. Стерильный тампон, укреплённый на изогнутой проволоке, направляется концом вверх и подводится под мягкое нёбо в носоглотку. Обязательно следует надавливать штапелем на корень языка. При извлечении тампона он не должен касаться зубов, щёк и языка. Отрицательные результаты бактериологического и бактериоскопического исследований не исключают менингококковую этиологию заболевания[54].
 |
Бактериоскопический метод: окраска мазков по Граму или метиленовым синим. Для исключения грибкового (криптококкового) менингита необходимо окрашивать препарат со спинномозговой жидкостью тушью. Однако следует учитывать, что согласно отдельным отчётам внешний вид криптококков при микроскопии может существенно отличаться от классического[16].
Бактериологический метод: выделение чистой культуры на средах с добавлением нормальной лошадиной сыворотки или сыворотки крупного рогатого скота и её идентификация по биохимической активности, антигенной структуре.
Метод культивирования. При вирусных менингитах в препаратах, приготовленных с окрашиванием по Граму и тушью, невозможно идентифицировать возбудитель болезни. Культивирование бактерий и грибов даёт отрицательные результаты. При культивировании клеточного материала или мозговой ткани со стандартными лабораторными клеточными линиями можно выделить возбудитель, серологически идентичный вирусу кори и обладающий свойствами вируса кори. Также с помощью метода кокультивирования можно выделить вирус краснухи.
Серодиагностика менингита
[править | править код]Титр антител можно определять в спинномозговой жидкости. Из-за длительности периода сероконверсии серологические данные используют в основном для ретроспективного уточнения этиологии болезни. При большинстве вирусных инфекций ЦНС антитела к вирусу вырабатываются в спинномозговой жидкости, и поэтому увеличивается индекс соотношения специфических антител в СМЖ и сыворотке[55].
Если ИССТ (индекс соотношения специфических антител) больше либо равен 1,5, то это указывает на более высокое относительное содержание специфических иммуноглобулинов в СМЖ, чем в сыворотке, и тем самым — на инфекцию ЦНС. Исследование динамики титра антител в парных образцах СМЖ и сыворотки может дополнительно подтвердить связь антител с инфекцией ЦНС. Чувствительность ИССТ можно повысить путём его соотнесения с показателями состояния гематоэнцефалического барьера. ИССТ позволяет уточнить диагноз, но лишь на поздних стадиях болезни, когда в достаточном количестве вырабатываются противовирусные антитела. Электрофорез в агарозном геле или изоэлектрофокусирование гамма-глобулинов СМЖ позволяет выявить олигоклональные иммуноглобулины. Иммуноглобулины появляются при целом ряде вирусных инфекций ЦНС[55].
В результате иммунологических исследований в цереброспинальной жидкости можно обнаружить антигены вирусов или антитела, методом ПЦР — наличие вирусной нуклеиновой кислоты. Картина крови в большинстве случаев мало характерна[56].
Методом ИФА проводят обнаружение антигенов возбудителя в кале, моче, слюне. Также экспресс-методы позволяют быстро и в ранние сроки определить наличие антигена ВПГ в ликворе и крови (ИФА) или ДНК вируса (ПЦР)[57].
Врачебная тактика на догоспитальном и госпитальном этапе
[править | править код]Для облегчения своевременной диагностики и предотвращения развития серьёзных осложнений менингита используются диагностические алгоритмы[25].
Характерной особенностью при многих гнойных менингитах является короткий начальный период заболевания, в среднем от момента начала заболевания до появления оболочечных симптомов проходит 24 часа[25].
Ранние признаки менингита могут быть выявлены в первые часы и в первые сутки. К ним относятся головные боли, преимущественно в лобных отделах и глазных яблоках, быстро нарастающие, распирающего характера и сопровождающиеся тошнотой и рвотой; нередко заболевание начинается остро — с внезапного озноба или чувства жара с повышением температуры тела. К наиболее ранним симптомам относятся болезненность при пальпации глазных яблок через закрытые веки. Появление менингитической позы свидетельствует о длительности болезни более суток. Часто при менингококковом менингите обнаруживается герпетическая сыпь на лице; уже в первые часы появляется звёздчатая геморрагическая пятнистая или розеолезная сыпь — при менингококцемии или при сочетании её с менингитом[25].
Установить окончательный диагноз менингит и дифференцировать гнойный от серозного без исследования ликвора невозможно. Этот факт подчёркивает абсолютную необходимость немедленной госпитализации больных при малейшем подозрении на менингит. Безотлагательной диагностической процедурой является люмбальная пункция[25].
При поступлении больного с подозрением на менингит оценивается тяжесть состояния, и в зависимости от неё принимается решение о направлении либо в общую палату, либо (при тяжёлых формах болезни) в реанимационное отделение или (при его отсутствии) в палату интенсивной терапии. Срочная люмбальная пункция для исследования ликвора показана всем больным с подозрением на менингит. Противопоказаниями являются только обнаружение застойных сосков на глазном дне и смещение «М-эхо» при эхоэнцефалографии, что может указывать на наличие абсцесса мозга. В этих редких случаях больные должны быть осмотрены нейрохирургом. Ликвородиагностика менингита складывается из следующих приёмов исследования:[25]
- макроскопическая оценка выводимого при люмбальной пункции ликвора (давление, прозрачность, цвет, выпадение фибринозной сеточки при стоянии ликвора в пробирке);
- микроскопическое и биохимическое исследования (количество клеток в 1 мкл, их состав, бактериоскопия, содержание белка, содержание сахара и хлоридов);
- специальные методы иммунологической экспресс-диагностики (метод встречного иммуноэлектрофореза, метод флюоресцирующих антител).
Больные генерализованными формами менингококкового менингита или с подозрением на них подлежат экстренной госпитализации в специализированное отделение инфекционной больницы врачебной бригадой скорой медицинской помощи. При наличии признаков ИТШ — реанимационной бригадой. При прогрессирующем ухудшении состояния больного показана госпитализация его в ближайшее отделение реанимации, и лишь после стабилизации состояния — перевод в профильный стационар[25].
Лечение
[править | править код]
КТС — компьютерная томография
ЦСЖ — цереброспинальная жидкость
Этиотропная терапия
[править | править код]Основной целью этиотропной терапии является устранение причины заболевания, в данном случае возбудителя, вызвавшего менингит.
Принципы терапии гнойных менингитов
[править | править код]Характерной особенностью гнойных менингитов является возбудитель бактериальной природы. Это могут быть фактически любые бактерии, попавшие в мягкие ткани головного мозга. Общим для них является принцип массированной антибиотикотерапии[58], препаратами широкого спектра действия, пока не определён конкретный тип возбудителя и его чувствительность к антибиотикам. Применение препаратов, уничтожающих популяцию бактерий, позволяет устранить саму причину возникновения заболевания и, соответственно, приводит к выздоровлению. При определении типа возбудителя проводится специфическая антибиотикотерапия наиболее эффективным в отношении данной бактерии препаратом[59].
Антимикробная терапия
[править | править код]В разделе не хватает ссылок на источники (см. рекомендации по поиску). |
Основу лечения менингита составляет антибиотикотерапия. При выборе антибиотика нельзя ориентироваться только на результаты бактериологического исследования крови или материала, полученного из параменингеальных очагов инфекции. К тому же, более чем в 23 % случаев высеять какой-либо микроорганизм из крови не удаётся. Антибиотики вводят парентерально, как правило, внутривенно. Антибиотики необходимо вводить не менее 10 суток и обязательно не менее 7 суток после нормализации температуры. При наличии септических очагов требуется более длительная антибактериальная терапия. Если незадолго до окончания антибиотикотерапии проводят хирургическое вмешательство, то антибиотикотерапию продолжают не менее 72 ч после операции. В случаях, когда инфекция вызвана устойчивыми возбудителями или инфицированы плохо кровоснабжаемые ткани, продолжительность лечения должна составлять не менее 3 недель, причём через 72 ч от начала антибиотикотерапии исследуют СМЖ, чтобы оценить её эффективность. При этом ориентируются на клеточный состав, содержание белка и глюкозы, данные микроскопического и бактериологического исследования. Если быстрые методы диагностики не позволяют предварительно идентифицировать возбудителя, или по каким-либо причинам происходит задержка с выполнением люмбальной пункции, то антибактериальная терапия назначается эмпирически. Выбор антимикробных препаратов в данной ситуации диктуется необходимостью перекрыть весь спектр наиболее вероятных возбудителей.
Менингококковый менингит
[править | править код]Лечение нужно начинать с пенициллина, потому что почти 90 % гнойных менингитов вызываются менингококками, пневмококками, стафилококками и стрептококками, а они высокочувствительны к этому антибиотику. Пенициллин следует вводить внутримышечно из расчёта 260 000—300 000 ЕД на 1 кг массы тела в сутки. Детям первых месяцев пенициллин следует вводить каждые 3 ч, а для взрослых интервалы между инъекциями не должны превышать 4 ч. Внутримышечное введение пенициллина можно сочетать с эндолюмбальным (5 000—30 000 ЕД в зависимости от возраста) после предварительного снижения внутричерепного давления и удаления токсических продуктов, содержащихся в патологической спинномозговой жидкости. Такие лечебные пункции можно проводить ежедневно в первые 3 дня болезни, затем трижды через день[41].
В. И. Покровский и Ю. Я. Венгеров в 1973 году провели оценку результатов лечения менингококковой инфекции различными антибиотиками. По данным этих авторов, при лечении массивными дозами пенициллина побочные явления в виде аллергической сыпи наблюдались у 1,1 % больных, но только в единичных случаях потребовалась замена антибиотика. При использовании пенициллина нередко усиливались эндотоксические реакции, в частности проявления шока у больных менингококкомией и отёк мозга у больных менингитами[44].
Для лечения менингококковых менингитов можно также применять полусинтетические пенициллины, но по данным В. И. Покровского и Ю. Я. Венгерова, они менее эффективны, чем бензилпенициллин. Их надо назначать при менингитах, обусловленных устойчивыми к пенициллину штаммами менингококка. Следует помнить, что у многих больных пенициллин вызывает аллергическую реакцию, которая может наблюдаться и по отношению к полусинтетическим пенициллинам[44].
| Возраст, мес. | Средняя масса, г | 6 приёмов внутримышечно, ЕД | Возраст, годы | Средняя масса, кг | 6 приёмов внутримышечно, ЕД |
|---|---|---|---|---|---|
| Новорождённые | 3200 | 1 200 000 | 1 | 10 | 2 400 000 |
| 1 | 4000 | 1 200 000 | 2 | 12 | 2 400 000 |
| 2 | 4800 | 1 200 000 | 3 | 14 | 2 800 000 |
| 3 | 5500 | 1 200 000 | 4 | 16 | 3 200 000 |
| 4 | 6500 | 1 500 000 | 5 | 17 | 3 400 000 |
| 5 | 7000 | 1 500 000 | 6 | 21 | 4 000 000 |
| 6 | 7500 | 2 000 000 | 7—9 | 27 | 2 000 000 |
| 7—10 | 8500 | 6 000 000 | 10—12 | 45 | 2 000 000 |
| 11—15 | 9500 | 9 000 000 | 16 | - | 12 000 000 |
| 17 и старше | - | 24 000 000 |
Ампициллин
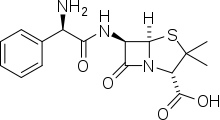
У многих людей при приёме ампициллина наблюдается выпадение сыпи, что может и не являться признаком наличия аллергии на данный препарат. При появлении сыпи после приёма ампициллина необходимо вызвать врача. Некоторые из побочных эффектов ампициллина могут проявиться только через месяц после окончания приёма препарата. Ампициллин назначается в суточной дозе 200—300 мг на кг веса в сутки. Вводится в 4—6 приёмов[60].
Цефалоспорины
| Поколение цефалоспоринов | Препарат | Дозы разовые, взрослым внутривенно или внутримышечно, г | Число введений в сутки | Проникновение в СМЖ:% ликвор/сыворотка |
|---|---|---|---|---|
| II | Цефуроксим | 1,5 | 3—4 | 16—58 |
| III | Цефтриаксон | 2 | 1 | 14—17 |
| Цефотаксим | 2 | 2—3 | 6—27 | |
| Цефтазидим | 2 | 3 | 28—40 | |
| IV | Цефпиром | 2 | 2 | 4—87 |


Цефтриаксон — антибиотик III поколения широкого спектра действия для парентерального введения. Бактерицидная активность обусловлена подавлением синтеза клеточной стенки бактерий. Отличается устойчивостью к действию большинства бета-лактамаз грамотрицательных и грамположительных микроорганизмов.[62]
Цефтриаксон назначается по 50—80 мг/кг/сутки детям в зависимости от возраста в 2 приёма. Взрослым 2 г — 2 раза в сутки[62].
Цефотаксим — антибиотик III поколения для парентерального введения. Действует бактерицидно, нарушая синтез клеточной стенки микроорганизмов. Обладает широким спектром действия. Активен в отношении грамположительных и грамотрицательных микроорганизмов. Цефотаксим назначается в суточной дозе 200 мг/кг/сутки, разделённой на 4 приёма. Высшая суточная доза препарата для взрослых составляет 12 г. У людей с резким повышением веса суточная доза антибиотика может быть индивидуально повышена до 18 г[62].
Карбапенемы
Меропенем — бактерицидный антибиотик широкого спектра действия. Относится к группе карбапенемов. В отличие от имипенема устойчив к дегидропептидазе-1 почек человека, менее нефротоксичен. Назначается по 40 мг/кг каждые 8 часов. Максимальная суточная доза — 6 г, разделённая на 3 приёма[63].
Вторичный гнойный менингит
[править | править код]Лечение направлено на ликвидацию первичного гнойного очага, применение лекарственных средств для устранения воспалительных изменений в оболочках мозга и повышение защитных средств организма[41].
После определения характера возбудителя и чувствительности его к антибиотикам назначают лечение соответствующим антибиотиком в сочетании с сульфаниламидными препаратами. В больших дозах рекомендуют витамины группы В, аскорбиновую кислоту, дегидратирующие и общеукрепляющие средства (40 % раствор глюкозы, 25 % раствор магния сульфата, повторные переливания крови малым дозами), при судорогах — 5 % раствор хлоралгидрата в клизме (40—50 мл.). Большое значение для выздоровления имеет тщательный уход за больными, лёгкая, но богатая витаминами диета с высокой энергетической ценностью[41].
Серозный менингит
[править | править код]Туберкулёзный менингит
Изониазид по 5—10 мг/кг, стрептомицин по 0,75—1 г в сутки в первые 2 месяца, этамбутол по 15—30 мг/кг в сутки. При использовании этой триады выраженность интоксикации относительно невысока, но бактерицидное действие не всегда достаточное. Для усиления бактерицидного действия изониазида вместе со стрептомицином и этамбутолом добавляют рифампицин по 600 мг 1 раз в день. В целях максимального усиления бактерицидного эффекта применяют пиразинамид в суточной дозе 20—35 мг/кг в сочетании с изониазидом и рифампицином. Однако при сочетании этих препаратов значительно возрастает риск гепатотоксического действия[42].
В лечении решающее значение имеют первые 60 дней заболевания. В ранних стадиях заболевания нужно применять внутрь кортикостероиды. Лечение в стационаре должно быть длительным (около 6 месяцев). Затем в течение нескольких месяцев больной должен продолжать принимать изониазид. Общая длительность лечения 12—18 мес[42].
Вирусный менингит
Этиотропного и специфического лечения нет. В соответствии с клинической формой используют патогенетические и симптоматические средства. При тяжёлом течении инфекции применяют препараты интерферона и глюкокортикостероидов[40].
Протозойный менингит
[править | править код]При протозойном менингите назначают хлоридин по 0,025 г 3 раза в день (детям — 1 мг/кг в сутки) в сочетании с сульфадимезином по 2 — 4 г в сутки в течение 7 дней, а также антигистаминные препараты, кортикостероиды и противоотёчные средства.[41]
Симптоматическая терапия
[править | править код]Основной задачей симптоматической терапии является устранение опасных для жизни и здоровья симптомов и синдромов.
Диуретики
[править | править код]Диуретики (мочегонные средства) — вещества, увеличивающие выведение из организма мочи и уменьшающие содержание жидкости в тканях и серозных полостях организма. Вызываемое диуретиками усиление мочеотделения связано с их специфическим действием на почки, заключающимся в первую очередь в торможении реабсорбции ионов натрия в почечных канальцах, что сопровождается уменьшением реабсорбции воды[25].
Диуретики делятся на три группы:
- Диуретики «петлевые», действующие на кортикальный сегмент петли Генле;
- Диуретики калийсберегающие;
- Осмодиуретики.[64]
При развитии отёка-набухания мозга срочно проводят дегидрадацию, используя уроглюк, маннитол, лазикс (фуросемид). В выборе дегидратирующего средства ориентируются на состояние больного, быстроту и эффективность действия лекарства и на его «феномен отдачи» (повышение внутричерепного давления выше начального уровня спустя некоторое время после лекарственной дегидратации)[25].
Уроглюк
Раствор лиофилизированной мочевины готовят перед употреблением. Сухой препарат мочевины растворяют в 10 % растворе глюкозы (в среднем для взрослого 60 г мочевины на 150 мл раствора глюкозы) и вводят внутривенно капельно со скоростью 60—80 капель в 1 мин. Общая доза 0,5—1,5 г на кг массы больного. Эффект наступает через 15—30 мин и длится 6—12 ч. Феномен отдачи меньший, чем при введении гипертонических растворов глюкозы. У больных в бессознательном состоянии для отведения мочи вводится катетер. Препарат противопоказан при сопутствующих поражениях почек[25].
Маннитол
Сухой препарат маннитола растворяют в воде для инъекций, в изотоническом растворе хлорида натрия или 5 % растворе глюкозы. Внутривенно капельно вводят 15—20 % раствор маннита из расчёта для взрослого 0,5—1,5 г сухого вещества на 1 кг массы тела. В отличие от мочевины, диуретический эффект маннитола характеризуется выделением большого количества воды без существенного влияния на выведения калия. Обладает меньшим феноменом отдачи, чем мочевина. Снижает внутричерепное давление на 30—60 % в течение 4 ч. Растворы маннитола с концентрацией выше 20 % подвергаются кристаллизации, и их следует перед введением подогревать[25].
Лазикс (фуросемид)
Противоотёчное действие начинается быстро, уже через несколько минут после внутривенного введения. Вводят внутривенно в дозе 20—60 мг 1 раз в 2 дня или, в тяжёлых случаях, 1 раз в день. Продолжительность действия после однократной инъекции достигает 3 ч. Если больной в сознании, препарат можно дополнительно назначить внутрь в дозе 0,04—0,16; в этом случае эффект удлиняется до 8 ч[65].
Кроме этих основных противоотёчных препаратов, целесообразно назначение больших доз кортикостероидов. Специальными исследованиями показано, что они также снижают давление спустя 12—24 ч после начала лечения. С этой целью вводят внутривенно 10 мг дексаметазона, а затем каждые 6 ч по 4 мг внутримышечно[25].
Цитофлавин
[править | править код]Применение цитофлавина при гнойном, серозном менингитах, менингеальной форме клещевого энцефалита наряду с базисной терапией:
- способствует нормализации качественных и количественных характеристик цереброспинальной жидкости;
- повышает антиоксидантный потенциал сыворотки крови и цереброспинальной жидкости;
- повышает иммунобиологическую резистентность организма[66].
Инфузионная терапия
[править | править код]Важным аспектом неспецифической терапии при менингитах различной этиологии является дезинтоксикация и поддержание водно-солевого баланса организма. Для этой цели используют коллоидные и кристаллоидные растворы. Следует с особой осторожностью производить внутривенные вливания жидкостейв связи с опасностью развития отёка мозга.
Состав инфузионной терапии определяется показателями коллоидно-осмотического давления (КОД). Основные параметры КОД должны поддерживаться на следующем уровне: альбумин 48—52 г/л; уровень ионов натрия 140—145 ммоль/л. Базовым раствором является 5 % глюкозы на 0,9 % NaCI. Уровень глюкозы в крови поддерживается в границах 3,5—7,0 ммоль/л. При гипоальбуминемии используют 10 % альбумин или свежезамороженную плазму — 10 мл/кг, для улучшения микроциркуляции — реополиглюкин — 10 мл/кг, HAES-стерил 6-10 % — 5-10 мл/кг. Стартовым раствором является 20 % раствор маннитола из расчёта 0,25—1,0 г/кг в течение 10—30 мин. Через час после введения маннитола вводят фуросемид 1—2 мг/кг массы тела. Больным с признаками инфекционно-токсического шока назначают глюкокортикоиды (гидрокортизон, преднизолон и др.), сердечные средства (строфантин, кордиамин), адреномиметики (мезатон, эфедрин)[25]. Также при инфекционно-токсическом шоке с явлениями острой надпочечниковой недостаточности производят внутривенное вливание жидкостей. В первую порцию жидкости добавляют 125—500 мг гидрокортизона или 30—50 мг преднизолона, или 5—10 мг кортина, а также 500—1000 мг аскорбиновой кислоты, кордиамин, строфантин. Коррекцию метаболического ацидоза у детей первой недели жизни проводят 4 % раствором бикарбоната натрия, часто в сочетании с кокарбоксилазой, в более редких случаях используется трисамин. Препараты нативной и свежезамороженной плазмы, донорский человеческий альбумин 5 и 10 % концентрации применяют для коррекции гипопротеинемии и для борьбы с гиповолемией в объёме от 5 до 15 мл/кг/сут в зависимости от ситуации; для борьбы с бактериально-токсическим шоком — в сочетании с прессорными аминами (дофамин, допмин, добутрекс). Для нормализации кислотно-основного состояния вводится раствор гидрокарбоната натрия 4 % по показателю дефицита оснований[42][67][68].
Народные средства
[править | править код]Лечить менингит в домашних условиях невозможно, при отсутствии адекватной антибиотикотерапии менингококовый менингит в 95 % случаев заканчивается смертью. В настоящее время в связи с низкой эффективностью методы народной медицины не используются. Ранее применялись следующие мероприятия для облегчения состояния больного. В первую очередь для больного создавался абсолютный покой и обеспечивался хороший уход. Руки и ноги больного обкладывались холодными мокрыми тряпками, а на голову укладывался пузырь со льдом. При судорогах больному давали пить настой травы чертополоха. Для облегчения головной боли применялось трёхдневное голодание. Также ставили клизму 2 раза в сутки — утром и вечером. Для успокаивания больного использовали чай из ромашки. Как мочегонное и противосудорожное средство использовали настой соцветий лаванды, в расчёте 3 чайные ложки сухих цветков на 2 стакана кипятка. При сильных головных болях и раздражительности применялись сборы: корень первоцвета, цветки лаванды, листья мяты перечной, листья розмарина, корень валерианы — по 20 г, отвар (20 г на 200 мл кипятка), которые следовало принимать по 2 стакана в день[69].
Ранее широко использовался мак. Его перетирали, заливали горячим молоком и настаивали (столовая ложка мака на стакан молока). Принимали по 70—100 г три раза в день за час до еды. Использовались пиявки. Их прикладывали чуть ниже шеи или на голову. Считалось, что, поскольку они уменьшают объём циркулирующей крови, снижается риск развития отёка головного мозга[70].
Профилактика
[править | править код]Специфическая
[править | править код]Вакцинация предотвращает многие заболевания, которые приводят к менингиту. Обычно прививки против менингита делают детям в раннем возрасте[71].
- Вакцина против бактерий Haemophilus influenzae типа B. Наиболее эффективным считается введение трёх доз конъюгированных вакцин — в 3 месяца, 4,5 и 6 месяцев с ревакцинацией в 12 месяцев. Все существующие вакцины взаимозаменяемы. Сейчас бактерии Haemophilus influenzae типа В считаются одним из самых распространённых возбудителей бактериального менингита (по оценкам, около 3 миллионов тяжёлых заболеваний и 386 000 случаев смерти в год, главным образом, от менингита и пневмонии)[72].
- Менингококковая вакцина защищает от N. meningitidis некоторых серогрупп — А+С или ACWY. Вакцинация проводится начиная с 2-летнего возраста. Эту прививку также рекомендуют первокурсникам, живущим в общежитии, солдатам-новобранцам, больным определёнными заболеваниями иммунной системы, а также туристам, путешествующим в страны, где периодически возникают эпидемии менингита, например в некоторые страны Африки[71].
- Пневмококковая вакцина также защищает от бактерий — возбудителей менингита. Существует два типа пневмококковой вакцины. Пневмококковую конъюгационную вакцину обычно вводят детям младше двух лет. Пневмококковая полисахаридная вакцина рекомендована взрослым старше 65 лет. Полисахаридную вакцину вводят взрослым среднего возраста с ослабленным иммунитетом и определёнными хроническими заболеваниями[73].
- Тривакцину против кори, эпидемического паротита и коревой краснухи обычно вводят детям. Она защищает от менингита, который может возникнуть в результате кори, эпидемического паротита и коревой краснухи[73].
- Вакцина против ветряной оспы, поскольку инфекция ветряной оспы может потенциально привести к заболеванию вирусным менингитом[73].
Химиопрофилактика
[править | править код]Рекомендуется всем находившимся в тесном контакте с больным. Больничный персонал, если не производил дыхания рот в рот, в химиопрофилактике не нуждается. Используют рифампицин: у взрослых 600 мг каждые 12 ч в течение 2 дней, у детей — 10 мг/кг каждые 12 ч в течение 2 дней. У беременных и детей до 2 лет применяют цефтриаксон (однократная инъекция 250 мг в/м взрослым или 125 мг — детям). Химиопрофилактика показана матерям, имеющим, помимо заболевшего, ребёнка до 4 лет. При менингите, вызванном гемофильной палочкой, если в семье есть ребёнок до 2 лет, также рекомендуется химиопрофилактика (рифампицин, 20 мг/кг/сут — до 600 мг/сут на протяжении 4 дней)[74].
Неспецифическая
[править | править код]- Необходимо стараться воздерживаться от контакта с больными менингитом, так как менингит передаётся воздушно-капельным путём. Или использовать фильтрующие средства защиты, такие как марлевые повязки, респираторы и т. п.[75]
- Остерегаться путешествий в потенциально опасные районы. Некоторые типы менингита переносятся животными, в частности членистоногими, поэтому необходимо держаться от них как можно дальше и не забывать пользоваться репеллентами[75].
- Необходимо воздержаться от купания в открытых водоёмах, особенно маленьким детям[77].
Прогноз
[править | править код]Менингококковый менингит
[править | править код]До введения в терапию сульфаниламидных препаратов и пенициллина умирало 30—70 % больных менингококковым менингитом. У выживших часто оставалось снижение интеллекта, развивалась водянка головного мозга, глухота, слепота, оставались стойкие параличи и эпилептические припадки или некрозы, приводящие к ампутации конечностей[78]. С введением сульфаниламидных препаратов летальность снизилась до 8—28 %. В ещё большей степени летальность снизилась благодаря применению пенициллина. В настоящее время при условии раннего начала лечения прогноз является благоприятным. Но, несмотря на это, менингококковый менингит даже теперь является одной из частых причин смерти от инфекционных заболеваний. Высокая летальность держится, несмотря на успехи лечения антибиотиками, вследствие того, что во многих случаях быстрое прогрессирование болезни ограничивает, как уже говорилось выше, возможности терапевтического вмешательства, и большинство из умерших больных не успевали по сути дела получить никакого лечения. Отсюда ясно, что основной путь дальнейшего снижения летальности при менингококковой инфекции лежит в организационно-методических мероприятиях[79].
Серозный менингит
[править | править код]При вирусном менингите прогноз большинства поражений благоприятный. Полное выздоровление отмечают в течение 2—7 дней. Головная боль и другие симптомы могут сохраняться, периодически появляясь и исчезая, в течение 1—2 нед.[43]
Туберкулёзный менингит до применения противотуберкулёзных средств заканчивался смертью, а сейчас при своевременном начале лечения, длящегося много месяцев, как правило, наступает полное выздоровление. При отсутствии специфической терапии больные погибают к концу месяца, но даже неспецифическая терапия может продлить жизнь больного до 1,5—2 месяцев. Важно подчеркнуть, что нецеленаправленная терапия аминогликозидами, рифампицином, а также любыми другими антимикробными препаратами может вызвать временное улучшение, что в значительной степени затрудняет диагностику. Микобактерии туберкулёза в цереброспинальной жидкости обнаруживается очень редко. Для подтверждения диагноза важно обнаружение антигенов возбудителя ИФА, выявление лёгочного процесса. Иногда возникают рецидивы и осложнения в виде эпилептических припадков, гидроцефалии, нейроэндокринных расстройств. Стационарное лечение продолжается до 2—3 недель[42][77][80].
См. также
[править | править код]- Менингококковый менингит
- Арахноидит
- Менингиома
- Менингизм
- Менингитофобия
- Вспышка менингита в Новосибирске 2004
- Эпидемия менингита в Западной Африке (2009—2010)
Примечания
[править | править код]- ↑ 1 2 Disease Ontology (англ.) — 2016.
- ↑ Monarch Disease Ontology release 2018-06-29 — 2018-06-29 — 2018.
- ↑ 1 2 3 4 Покровский В. И., Бадалян Л. О.; Бондаренко E. С., Фрейдков В. И. (пед.), Гордеева Л. М. (параз.), Ковалев В. В. (психиат.), Костров Н. И., Фомина-Косолапова В. П. (лор.), Несветов А. М. (пат. ан.). Менингит // Большая медицинская энциклопедия : в 30 т. / гл. ред. Б. В. Петровский. — 3-е изд. — М. : Советская энциклопедия, 1981. — Т. 15 : Меланома — Мудров. — С. 27—44. — 576 с. : ил.
- ↑ Tunkel A.R., Hartman B.J., Kaplan S.L., et al. Practice guidelines for the management of bacterial meningitis (англ.) // Clinical Infectious Diseases[англ.] : journal. — 2004. — November (vol. 39, no. 9). — P. 1267—1284. — doi:10.1086/425368. — PMID 15494903.
- ↑ Sáez-Llorens X., McCracken G.H. Bacterial meningitis in children (англ.) // The Lancet. — Elsevier, 2003. — June (vol. 361, no. 9375). — P. 2139—2148. — doi:10.1016/S0140-6736(03)13693-8. — PMID 12826449.
- ↑ Портал Медтраст. Дата обращения: 6 января 2009. Архивировано 10 января 2009 года.
- ↑ Jarvis J.N., Harrison T.S. HIV-associated cryptococcal meningitis (неопр.) // AIDS. — 2007. — October (т. 21, № 16). — С. 2119—2129. — PMID 18090038. Архивировано 9 мая 2017 года.
- ↑ Park B.J., Wannemuehler K.A., Marston B.J., Govender N., Pappas P.G., Chiller T.M. Estimation of the current global burden of cryptococcal meningitis among persons living with HIV/AIDS (англ.) // AIDS : journal. — 2009. — February (vol. 23, no. 4). — P. 525—530. — doi:10.1097/QAD.0b013e328322ffac. — PMID 19182676. Архивировано 4 марта 2016 года.
- ↑ Yaich S., El'Aoud N., Maaloul I., Charfeddine K., Kharrat M., Ben Jemaa M., Hachicha J. Early onset of paucisymptomatic cryptococcal meningitis in a kidney transplant patient: a case report and review of the literature (англ.) // Transplantation Proceedings[англ.] : journal. — 2011. — March (vol. 43, no. 2). — P. 663—665. — doi:10.1016/j.transproceed.2011.01.076. — PMID 21440789.
- ↑ Sivalingam S.K., Saligram P., Natanasabapathy S., Paez A.S. Covert cryptococcal meningitis in a patient with systemic lupus erythematous (англ.) // J Emerg Med : journal. — 2012. — May (vol. 42, no. 5). — P. e101—4. — doi:10.1016/j.jemermed.2009.03.022. — PMID 19443167.
- ↑ Matsumura M., Kawamura R., Inoue R., Yamada K., Kawano M., Yamagishi M. Concurrent presentation of cryptococcal meningoencephalitis and systemic lupus erythematosus (англ.) // Mod Rheumatol : journal. — 2011. — June (vol. 21, no. 3). — P. 305—308. — doi:10.1007/s10165-010-0383-6. — PMID 21188455.
- ↑ Tristano A.G. [Cryptococcal meningitis and systemic lupus erythematosus: a case report and review] (англ.) // Rev Chilena Infectol : journal. — 2010. — April (vol. 27, no. 2). — P. 155—159. — doi:10.4067/S0716-10182010000200011. — PMID 20556320. Архивировано 14 марта 2016 года.
- ↑ Liou J., Chiu C., Tseng C., Chi C., Fu L. Cryptococcal meningitis in pediatric systemic lupus erythematosus (англ.) // Mycoses : journal. — 2003. — April (vol. 46, no. 3—4). — P. 153—156. — PMID 12870207. Архивировано 28 июля 2014 года.
- ↑ Mok C.C., Lau C.S., Yuen K.Y. Cryptococcal meningitis presenting concurrently with systemic lupus erythematosus (англ.) // Clin Exp Rheumatol : journal. — 1998. — Mar-Apr (vol. 16, no. 2). — P. 169—171. — PMID 9536394.
- ↑ Zimmermann B 3rd, Spiegel M., Lally E.V. Cryptococcal meningitis in systemic lupus erythematosus (англ.) // Semin Arthritis Rheum : journal. — 1992. — August (vol. 22, no. 1). — P. 18—24. — PMID 1411578. Архивировано 28 марта 2019 года.
- ↑ 1 2 Louro R., Ferreira R., Pinheiro C., Parada H., Faria D., Monteiro E. Fungal meningitis in an immunocompetent patient (неопр.) // Clin Drug Investig. — 2013. — February (т. 33, № Suppl 1). — С. 47—50. — doi:10.1007/s40261-012-0021-5. — PMID 23381985.
- ↑ Muslikhan Y., Hitam W.H., Ishak S.R., Mohtar I., Takaran J. Cryptococcus meningitis in an immunocompetent teenage boy presented early with diplopia (англ.) // Int J Ophthalmol : journal. — 2010. — March (vol. 3, no. 1). — P. 92—4. — PMID 22553527. Архивировано 10 января 2022 года.
- ↑ Costa M.L., Souza J.P., Oliveira Neto A.F., Pinto E Silva J.L. Cryptococcal meningitis in HIV negative pregnant women: case report and review of literature (англ.) // Rev Inst Med Trop Sao Paulo : journal. — 2009. — Sep-Oct (vol. 51, no. 5). — P. 289—294. — PMID 19893983. Архивировано 6 июля 2017 года.
- ↑ van de Beek D., de Gans J., Tunkel A.R., Wijdicks E.F. Community-acquired bacterial meningitis in adults (неопр.) // The New England Journal of Medicine. — 2006. — January (т. 354, № 1). — С. 44—53. — doi:10.1056/NEJMra052116. — PMID 16394301.
- ↑ Arthur Earl Walker, Edward R. Laws, George B. Udvarhelyi. Infections and inflammatory involvement of the CNS // The Genesis of Neuroscience (неопр.). — Thieme, 1998. — С. 219—221. — ISBN 1-879-28462-6.
- ↑ Whytt R. Observations on the Dropsy in the Brain (неопр.). — Edinburgh: J. Balfour, 1768.
- ↑ 1 2 Greenwood B. 100 years of epidemic meningitis in West Africa – has anything changed? (англ.) // Tropical Medicine & International health: TM & IH : journal. — 2006. — June (vol. 11, no. 6). — P. 773—780. — doi:10.1111/j.1365-3156.2006.01639.x. — PMID 16771997.
- ↑ Vieusseux G. Memoire sur la maladie qui regnéà Geneve au printemps de 1805 (фр.) // Journal de Médecine, de Chirurgie et de Pharmacologie (Bruxelles) : magazine. — 1806. — Vol. 11. — P. 50—53.
- ↑ Weichselbaum A. Ueber die Aetiologie der akuten Meningitis cerebro-spinalis (нем.) // Fortschrift der Medizin : magazin. — 1887. — Bd. 5. — S. 573—583.
- ↑ 1 2 3 4 5 6 7 8 9 10 11 12 13 14 15 16 17 18 19 20 21 22 23 В. С. Лобзин. Менингиты и арахноидиты. — «Медицина», 1983.
- ↑ Flexner S. The results of the serum treatment in thirteen hundred cases of epidemic meningitis (англ.) // Journal of Experimental Medicine[англ.] : journal. — Rockefeller University Press[англ.], 1913. — Vol. 17, iss. 5. — P. 553—576. — doi:10.1084/jem.17.5.553. Архивировано 28 сентября 2023 года.
- ↑ Swartz M.N. Bacterial meningitis--a view of the past 90 years (англ.) // The New England Journal of Medicine. — 2004. — October (vol. 351, no. 18). — P. 1826—1828. — doi:10.1056/NEJMp048246. — PMID 15509815.
- ↑ Rosenberg D.H., Arling P.A. Penicillin in the treatment of meningitis (англ.) // JAMA. — 1944. — Vol. 125. — P. 1011—1017. reproduced in Rosenberg D.H., Arling P.A. Penicillin in the treatment of meningitis (англ.) // JAMA. — 1984. — April (vol. 251, no. 14). — P. 1870—1876. — doi:10.1001/jama.251.14.1870. — PMID 6366279.
- ↑ 1 2 П. В. Волошин, И. И. Шогам, В. И. Тайцлин, Н. И. Хвисюк. Неотложная помощь в клиники нервных болезней. — «Здоров'я», 1987.
- ↑ 1 2 3 4 Казанцев А. П., Матковский В. С. Менингококковая инфекция // Справочник по инфекционным болезням. — 3-е изд., перераб. и доп.. — М.: Медицина, 1986. — С. 154—159. — 320 с.
- ↑ Logan S.A., MacMahon E. Viral meningitis (англ.) // The BMJ. — 2008. — January (vol. 336, no. 7634). — P. 36—40. — doi:10.1136/bmj.39409.673657.AE. — PMID 18174598. — PMC 2174764. Архивировано 7 января 2009 года.
- ↑ Attia J., Hatala R., Cook D.J., Wong J.G. The rational clinical examination. Does this adult patient have acute meningitis? (англ.) // JAMA : journal. — 1999. — July (vol. 282, no. 2). — P. 175—181. — doi:10.1001/jama.282.2.175. — PMID 10411200.
- ↑ Астахова Алла. Приключения менингита в России // Итоги : еженедельный журнал. — 2004. — 13 января (№ 1 (395)). Архивировано 13 ноября 2011 года.
- ↑ Meningitis on emedicine.medscape.com. Архивировано 1 февраля 2011 года.
- ↑ Неврология: национальное руководство, 2009, с. 657, 660.
- ↑ Латышева В. Я., Дривотинов Б В., Олизарович М. В. Неврология и нейрохирургия : учебное пособие. — Минск: Вышэйшая школа, 2013. — С. 243. — 511 с. — ISBN 987-985-06-2229-7.
- ↑ Газета «Красный Сормович». Дата обращения: 17 февраля 2009. Архивировано 6 декабря 2008 года.
- ↑ Неврология: национальное руководство, 2009, с. 666.
- ↑ 1 2 3 4 5 6 7 8 9 10 11 В. В. Михеев, П. В. Мельничук. Нервные болезни. — «Медицина», 1981.
- ↑ 1 2 3 4 Е. П. Шувалова. Инфекционные болезни. — «Медицина», 2005.
- ↑ 1 2 3 4 5 6 7 8 9 10 11 12 А. А. Ярош, И. Ф. Криворучко. Нервные болезни. — «Вища школа», 1985.
- ↑ 1 2 3 4 5 EUROLAB - Украинский медицинский портал. Архивировано 19 августа 2011 года.
- ↑ 1 2 Московская медицинская академия имени И.М. Сеченова. Архивировано 19 декабря 2010 года.
- ↑ 1 2 3 4 А. П. Зинченко. Острые нейроинфекции у детей. — «Медицина», 1986.
- ↑ Менингококковый менингит // Болезни нервной системы / Под ред. Н. Н. Яхно. — 4-изд., перераб. и доп. — Москва: Медицина, 2005. — Т. 1. — С. 311. — 744 с. — ISBN 5-225-04029-2.
- ↑ 1 2 3 Р. Эмонд, Х. Роуланд, Ф Уэлсби. Инфекционные болезни (англ.). — «Times Mirror International Publishers Limited», 1995. — ISBN 0-7234-2127-7.
- ↑ EUROLAB - Клещевой энцефалит (весенне-летний). Архивировано 26 ноября 2010 года.
- ↑ NOVARTIS vaccines - Ваш партнёр для успешной вакцинации. Архивировано 26 ноября 2010 года.
- ↑ В. Н. Шток. Головная боль. — «Медицина», 1987.
- ↑ 1 2 3 4 5 6 Заболевания.ru Медицинская энциклопедия. Дата обращения: 24 декабря 2008. Архивировано 9 мая 2009 года.
- ↑ 1 2 Г. В. Архангельский. Практикум по невропатологии. — «Медицина», 1967.
- ↑ В. Н. Тимченко. Инфекционные болезни у детей. — «СпецЛит», 2001. — ISBN 5-299-00096-0.
- ↑ Оболочки мозга. Медицинский словарь. Дата обращения: 29 декабря 2008. Архивировано 25 декабря 2008 года.
- ↑ Реферат: Современные технологии лечения менингококковой инфекции на различных этапах оказания медицинской помощи (doc). Архивировано 1 февраля 2011 года.
- ↑ 1 2 Вирусный менингит: лабораторные и инструментальные данные. Архивировано 3 июня 2011 года.
- ↑ Менингит на MedGate. Архивировано 3 июля 2011 года.
- ↑ Реферат: Менингиты у детей. Архивировано 1 февраля 2011 года.
- ↑ [1] Архивная копия от 27 марта 2022 на Wayback MachineУстоявшийся медицинский термин. Примеры статей с его использованием Архивная копия от 22 мая 2009 на Wayback Machine
- ↑ Med-Lib--Медицина для специалистов. Архивировано 26 ноября 2010 года.
- ↑ Ампициллин на www.lood.ru. Архивировано 24 февраля 2011 года.
- ↑ Med-Lib — Медицина для специалистов — Антимикробные препараты для лечения гнойных бактериальных менингитов. Дата обращения: 7 января 2009. Архивировано 26 ноября 2010 года.
- ↑ 1 2 3 Цефалоспорины на www.antibiotic.ru. Архивировано 18 декабря 2010 года.
- ↑ Карбапенемы на www.antibiotic.ru. Архивировано 28 декабря 2010 года.
- ↑ Фармакологический справочник. Дата обращения: 1 января 2009. Архивировано 23 декабря 2008 года.
- ↑ Офтальмотолог.ру. Дата обращения: 25 декабря 2008. Архивировано 29 мая 2008 года.
- ↑ Е. Г. Клочева. Применение препарата Цитофлавин в неврологии: Пособие для врачей. — «Тактик-Студио», 2008. — ISBN 978-5-91644-002-7.
- ↑ Вестник инфектологии и паразитологии. Архивировано 9 марта 2011 года.
- ↑ Научная сеть >> Гнойные менингиты у новорождённых. Архивировано 1 февраля 2011 года.
- ↑ Народные средства в лечении менингита. Архивировано 1 февраля 2011 года.
- ↑ Лечение менингита - Народная медицина. Архивировано 10 мая 2012 года.
- ↑ 1 2 Nebolei.ru - Здоровый портал. Архивировано 13 апреля 2010 года.
- ↑ ВОЗ/Гемофильная инфекция типа В. Архивировано 1 февраля 2011 года.
- ↑ 1 2 3 Профилактика менингита на Womenhealthnet.ru. Архивировано 19 августа 2011 года.
- ↑ Заболевания.ру Медицинская энциклопедия. Архивировано 1 февраля 2011 года.
- ↑ 1 2 Профилактика менингита на Недуг.Ру. Архивировано 19 августа 2011 года.
- ↑ Информационный канал Subscribe.ru. Архивировано 4 марта 2016 года.
- ↑ 1 2 Советы врача. Серозный менингит. Архивировано 29 июня 2011 года.
- ↑ ВОЗ/Улучшенная вакцина против менингита для Африки может положить конец страшному бедствию. Архивировано 1 февраля 2011 года.
- ↑ Детский сад.Ру - портал для родителей. Архивировано 29 декабря 2010 года.
- ↑ Медицинская энциклопедия MEDINFA. Дата обращения: 18 января 2009. Архивировано 29 января 2009 года.
Литература
[править | править код]- Покровский В. И., Венгеров Ю. А., Покровская Н. Я. (пед.). Менингококковая инфекция // Малая медицинская энцикопедия / Глав ред. В. И. Покровский. — М.: Большая российская энциклопедия, 1992. — Т. 3: Лабиринтит — Нефротический синдром. — С. 397—401. — 608 с. — ISBN 5-85270-046-0.
- Менингиты // Неврология : национальное руководство / гл. ред.: Е. И. Гусев, А. Н. Коновалов, В. И. Скворцова, А. Б. Гехт. — М.: ГЭОТАР-Медиа, 2009. — С. 657—672. — 1035 с. — ISBN 978-5-9704-0665-6.
- В. С. Лобзин. Менингиты и арахноидиты. — Л.: «Медицина», Ленингр. отд-ние, 1983. — С. 190.
- В. В. Михеев, П. В. Мельничук. Нервные болезни. — М.: «Медицина», 1981. — С. 543.
- А. А. Ярош, И. Ф. Криворучко. Нервные болезни. — Киев: «Вища школа», 1985. — С. 462.
- А. П. Зинченко. Острые нейроинфекции у детей. — «Медицина», 1986. — С. 320.
- А. П. Казанцев, В. С. Матковский. Справочник по инфекционным болезням. — «Медицина», 1986. — С. 320.
- Г. В. Архангельский. Практикум по невропатологии. — «Медицина», 1967. — С. 215.
- В. Н. Шток. Головная боль. — «Медицина», 1987. — С. 304.
- Б. С. Виленский. Неотложные состояния в невропатологии. — «Медицина», 1986. — С. 304.
- П. В. Волошин, И. И. Шогам. Неотложная помощь в клинике нервных болезней. — «Медицина», 1987. — С. 213.
- Ф. И. Комаров, Н. А. Преображенский. Справочник практического врача. — «Медицина», 1982. — С. 656.
- Л. А. Булахова, О. М. Саган. Справочник детского психиатра и невролога. — «Здоров'я», 1985. — С. 288.
- В. Н. Тимченко, Л. В. Быстрякова. Инфекционные болезни у детей. — 2001. — С. 560. — ISBN 5-299-00096-0.
- Е. И. Гусев, Г. С. Бурд, А. Н. Коновалов. Неврология и нейрохирургия. — 2000. — С. 654. — ISBN 5-299-00096-0.
- Е. П. Шувалова. Инфекционные болезни. — «Медицина», 2001. — С. 624. — ISBN 5-225-04561-8.
- Ю. В. Лобзин, Ю. П. Финогеев, С. Н. Новицкий. Лечение инфекционных больных. — «Фолиант», 2003. — С. 128. — ISBN 5-93929-074-4.
- Т. М. Зубик, К. С. Иванов, А. П. Казанцев, А. Л. Лесников. Дифференциальная диагностика инфекционных болезней. — «Медицина», 1991. — С. 336. — ISBN 5-225-01319-8.
- Р. Д. Коллинз. Диагностика нервных болезней. — «Медицина», 1986. — С. 240.
- А. А. Воробьев. Медицинская микробиология, вирусология и иммунология. — «Медицинское информационное агентство», 2006. — С. 704.
Эта статья входит в число избранных статей русскоязычного раздела Википедии. |
