Рамиприл (Jgbnhjnl)
| Рамиприл | |
|---|---|
 | |
| Химическое соединение | |
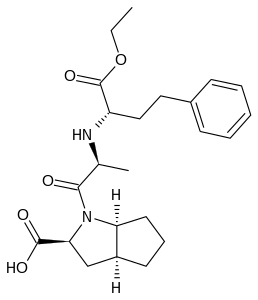
| ИЮПАК | (2S,3aS,6aS)-1-[(2S)-2-{[(2S)-1-этокси-1-оксо-4-фенилбутан-2-ил]амино}пропаноил]-октагидроциклопента[b]пиррол-2-карбоксиловая кислота |
| Брутто-формула | C23H32N2O5 |
| Молярная масса | 416.511 г/моль |
| CAS | 87333-19-5 |
| PubChem | 5362129 |
| DrugBank | APRD00009 |
| Состав | |
| Классификация | |
| АТХ | C09AA05 |
| Фармакокинетика | |
| Биодоступн. | 28 % |
| Связывание с белками плазмы |
73 % (рамиприл) 56 % (рамиприлат) |
| Метаболизм | печёночный, до рамиприлата |
| Период полувывед. | от 2 до 4 часов |
| Экскреция | через почки (60 %) и с калом (40 %) |
| Лекарственные формы | |
| таблетки | |
| Способы введения | |
| Орально | |
| Другие названия | |
| Амприлан, Delix, Тритаце, Хартил | |
Рамиприл — антигипертензивный препарат, относящийся к группе ингибиторов АПФ. Предназначается для поддержания целевого уровня артериального давления у лиц с артериальной гипертензией.
Фармакологическое действие
[править | править код]Ингибитор АПФ, блокирует превращение ангиотензина I в ангиотензин II, в результате чего (независимо от активности ренина плазмы) возникает гипотензивный эффект (в положении больного «лёжа» и «стоя») без компенсаторного увеличения ЧСС.
Снижает продукцию альдостерона. Уменьшает ОПСС (постнагрузка), давление заклинивания в лёгочных капиллярах (преднагрузка), сопротивление в лёгочных сосудах; повышает МОК и толерантность к нагрузке. При длительном применении способствует обратному развитию гипертрофии миокарда у больных артериальной гипертензией и уменьшает частоту аритмий при реперфузии миокарда; улучшает кровоснабжение ишемизированного миокарда; предотвращает изменения эндотелия сосудов, вызываемые высокохолестериновой диетой.
Кардиопротекторное действие обусловлено влиянием на синтез Pg, индукцией образования оксида азота (NO) в эндотелиоцитах. Активирует калликреин-кининовую систему, препятствует распаду брадикинина (повышает его концентрацию), увеличивает синтез Pg. Усиливает коронарный и почечный кровоток. Снижает агрегацию тромбоцитов. Увеличивает чувствительность тканей к инсулину, концентрацию фибриногена, стимулирует синтез тканевого активатора профибринолизина (плазминогена), способствуя тромболизису.
Начало гипотензивного действия — через 1,5 ч после приёма внутрь, максимальный эффект — через 5-9 ч, продолжительность действия — 24 ч. Отсутствует синдром «отмены». Снижает летальность в ранний и отдалённый периоды инфаркта миокарда, частоту повторных инфарктов и развития сердечной недостаточности. Увеличивает частоту выживаемости и улучшает качество жизни больных с ХСН. У пациентов со врождёнными и приобретёнными пороками сердца уменьшает выраженность гипертензии в «малом» круге кровообращения при приёме в течение не менее 6 мес. При портальной гипертензии снижает давление. Уменьшает степень микроальбуминурии (в начальной стадии) и прогрессирование ХПН у пациентов с выраженными поражениями почек при диабетической нефропатии.
Фармакокинетика
[править | править код]Абсорбция — 50-60 %, пища не влияет на степень всасывания, но замедляет абсорбцию. TCmax — 2-4 ч. Биодоступность для рамиприла после приёма внутрь 2.5-5 мг — 15-28 %; для рамиприлата — 45 %. В печени метаболизируется с образованием активного метаболита рамиприлата (в 6 раз активнее ингибирует АПФ, чем рамиприл) и неактивного дикетопиперазина, которые затем и глюкуронизируются.
Все образуемые метаболиты, за исключением рамиприлата, фармакологической активности не имеют. Связь с белками плазмы для рамиприла — 73 %, рамиприлата — 56 %. После ежедневного приёма 5 мг/сут устойчивая концентрация рамиприлата в плазме достигается к 4 дню. T1/2 для рамиприла — 5.1 ч; в фазе распределения и элиминации падение концентрации рамиприлата в сыворотке крови происходит с T1/2 — 3 ч, затем следует переходная фаза с T1/2 — 15 ч и длительная конечная фаза с очень низкими концентрациями рамиприлата в плазме и T1/2 — 4-5 дней. T1/2 увеличивается при ХПН. Объём распределения рамиприла — 90 л, рамиприлата — 500 л.
Выводится почками — 60 %, через кишечник — 40 % (преимущественно в виде метаболитов). При нарушении функции почек выведение рамиприла и его метаболитов замедляется пропорционально снижению КК; при нарушении функции печени замедляется превращение в рамиприлат; при СН концентрация рамиприлата повышается в 1.5-1.8 раза.
Показания
[править | править код]Артериальная гипертензия, ХСН (в составе комбинированной терапии), в том числе развившаяся на 2-9 сут после инфаркта миокарда. Диабетическая нефропатия, нефропатия на фоне хронических диффузных заболеваний почек (доклинические и клинические стадии), в том числе хронический гломерулонефрит с выраженной протеинурией. Снижение риска развития инфаркта миокарда, инсульта или коронарной смерти у пациентов с ИБС, в том числе перенёсших инфаркт миокарда, чрескожную транслюминальную коронарную ангиопластику, аорто-коронарное шунтирование.
Противопоказания
[править | править код]Гиперчувствительность к рамиприлу или др. ингибиторам АПФ, ангионевротический отёк в анамнезе, в том числе на фоне терапии ингибиторами АПФ, выраженная почечная недостаточность (КК менее 20 мл/мин при площади поверхности тела 1.73 м²), беременность, период лактации. C осторожностью. Тяжёлые поражения коронарных и церебральных артерий (опасность снижения кровотока при чрезмерном снижении АД), системные заболевания соединительной ткани (в том числе СКВ, системная склеродермия — риск развития нейтропении или агранулоцитоза), злокачественная артериальная гипертензия, двусторонний стеноз почечных артерий, стеноз артерии единственной почки, состояние после трансплантации почек, угнетение костномозгового кроветворения, аортальный или митральный стеноз, ГОКМП, первичный гиперальдостеронизм, почечная и/или печёночная недостаточность, гиперкалиемия, гипонатриемия (в том числе на фоне диуретиков и диеты с ограничением потребления Na+), состояния, сопровождающиеся снижением ОЦК (в том числе диарея, рвота), одновременный приём иммунодепрессантов и салуретиков, пожилой возраст, возраст до 18 лет (безопасность и эффективность применения не изучены).
Режим дозирования
[править | править код]Внутрь, проглатывая целиком (не разжёвывая), независимо от приёма пищи, запивая достаточным количеством воды (1/2 стакана). Артериальная гипертензия: внутрь, начальная доза — 2.5 мг, однократно. В случае недостаточного гипотензивного эффекта дозу через каждые 2-3 недели постепенно увеличивают. Максимальная суточная доза — 10 мг, поддерживающая — 2.5-5 мг. ХСН: начальная доза — 1.25 мг/сут; при необходимости дозу удваивают с интервалами 1-2 недель. Дозы от 2.5 мг и более можно принимать однократно или разделить на 2 приёма. Максимальная суточная доза — 10 мг.
При лечении пациентов с ХСН, перенёсших инфаркт миокарда, начальная доза — 5 мг, разделённая на 2 приёма (по 2.5 мг утром и вечером). При её плохой переносимости, дозу снижают до 1.25 мг 2 раза в день в течение 2 дней. В случае её последующего увеличения дозу рекомендуется делить на 2 приёма в первые 3 дня. Впоследствии суточную дозу можно принимать однократно. Максимальная суточная доза — 10 мг. При тяжёлой ХСН (IV ст. по NYHA) начальная доза — 1.25 мг 1 раз в день, с последующим постепенным увеличением. Диабетическая и др. нефропатия: начальная доза 1.25 мг 1 раз в сутки, поддерживающая — 2.5 мг. При увеличении дозы, необходимо её удваивать с интервалом в 2-3 недели. Максимальная суточная доза — 5 мг. Профилактика инфаркта миокарда, инсульта и коронарной смерти: начальная доза — 2.5 мг 1 раз в сутки, с последующим увеличением в 2 раза с интервалом в 1 неделю. Через 3 недели доза может быть увеличена ещё в 2 раза. Максимальная суточная доза — 10 мг. При ХПН (КК 20-50 мл/мин) начальная доза — 1.25 мг/сут, максимальная суточная доза — 5 мг. При печёночной недостаточности максимальная суточная доза — 2.5 мг. У пациентов, ранее принимавших диуретики, начальная доза — 1.25 мг.
Отмену диуретиков необходимо провести за 2-3 дня до начала лечения рамиприлом. При невозможности полностью скорректировать нарушение водно-электролитного баланса в случае тяжёлой артериальной гипертензии, а также для пациентов, для которых гипотензивная реакция (снижение АД) представляет определённый риск (в том числе при снижении кровотока вследствие сужения коронарных артерий сердца или сосудов головного мозга), начальная доза — 1.25 мг.
Побочные эффекты
[править | править код]Со стороны ССС: выраженное снижение АД, ортостатическая гипотензия, ишемия миокарда или головного мозга (в том числе преходящая ишемия сосудов головного мозга), инфаркт миокарда, аритмии, обморок, ишемический инсульт, тахикардия, периферические отёки. Со стороны мочеполовой системы: развитие или усиление ХПН, увеличение количества выделяемой мочи, снижение потенции, нарушение эрекции. Со стороны нервной системы: нарушение равновесия, головная боль, слабость, нервозность, парестезии, тремор, нарушения сна, беспокойство, депрессия, спутанность сознания. Со стороны органов чувств: вестибулярные нарушения, нарушения вкуса, обоняния, слуха и зрения, шум в ушах. Со стороны пищеварительной системы: тошнота, рвота, диарея или запор, панкреатит, холестатическая желтуха, нарушение пищеварения, боль в эпигастральной области, сухость слизистой оболочки полости рта, жажда, нарушение аппетита, стоматит, глоссит, воспаление слизистой оболочки ЖКТ, кишечная непроходимость, нарушение функции печени, в том числе острая печёночная недостаточность. Со стороны дыхательной системы: «сухой» кашель, бронхоспазм, ринит, синусит, одышка, бронхит, катаральный ринит. Аллергические реакции: сыпь на коже и слизистых, зуд, крапивница, фотосенсибилизация; ангионевротический отёк лица, конечностей, губ, языка, голосовой щели и/или гортани, а также тонкой кишки (очень редко), эксфолиативный дерматит, мультиформная экссудативная эритема (в том числе синдром Стивенса-Джонсона), токсический эпидермальный некролиз (синдром Лайелла), пузырчатка (пемфигус), серозит, васкулит, миалгия, артралгия, артрит, эозинофилия, повышение титра антинуклеарных антител. Со стороны органов кроветворения: эритропения, снижение Hb, лейкопения, нейтропения, тромбоцитопения, агранулоцитоз, панцитопения, гемолитическая анемия. Прочие: обострение псориаза, онихолизис, мышечные судороги, алопеция, лихорадка, синдром Рейно.
Лабораторные показатели: гиперкреатининемия, гипераммониемия, протеинурия (или усиление существующей), повышение активности «печёночных» трансаминаз и ферментов поджелудочной железы, гипербилирубинемия, гиперкалиемия, гипонатриемия. Сообщалось о случаях развития гипогликемии у пациентов с сахарным диабетом, которые принимали инсулин и пероральные гипогликемические ЛС. Влияние на плод: нарушение развития почек плода, снижение АД плода и новорождённых, нарушение функции почек, гиперкалиемия, гипоплазия черепа, олигогидрамнион, контрактура конечностей, деформация черепа, гипоплазия лёгких.
Передозировка. Симптомы: выраженное снижение АД, брадикардия, шок, нарушение водно-электролитного равновесия, острая почечная недостаточность, ступор. Лечение: в лёгких случаях передозировки — промывание желудка, введение энтеросорбентов и натрия сульфата (желательно в течение 30 мин после приёма). При выраженном снижении АД — в/в введение катехоламинов, ангиотензина II; при брадикардии — применение пейсмекера. Не выводится в ходе гемодиализа.
Особые указания
[править | править код]После приёма первой дозы, а также при увеличении дозировки диуретика и/или рамиприла больные должны находиться в течение 8 ч под врачебным наблюдением во избежание развития неконтролируемой гипотензивной реакции. У больных с ХСН приём препарата может привести к развитию выраженной артериальной гипотензии, которая в ряде случаев сопровождается олигурией или азотемией и редко — развитием острой почечной недостаточности. Нижней границей систолического АД для терапии в ранние сроки инфаркта миокарда считается 100 мм рт.ст. Больные злокачественной артериальной гипертензией или сопутствующей декомпенсированной ХСН должны начинать лечение в условиях стационара.
Перед началом и во время терапии ингибиторами АПФ необходим подсчёт общего числа лейкоцитов и определение лейкоцитарной формулы (до 1 раза в месяц в первые 3-6 мес лечения у больных с повышенным риском нейтропении — при нарушении функции почек, системных заболеваниях соединительной ткани или получающих высокие дозы, а также при первых признаках развития инфекции). При подтверждении нейтропении (число нейтрофилов меньше 2 тыс./мкл) терапию ингибиторами АПФ следует прекращать. До и во время лечения необходимо контролировать АД, функцию почек (креатинин, мочевина), K+ и др. электролиты в плазме, Hb, активность «печёночных» ферментов в крови.
На основании результатов эпидемиологических исследований предполагается, что одновременный приём ингибиторов АПФ и инсулина, а также пероральных гипогликемических ЛС может приводить к развитию гипогликемии. Наибольший риск развития наблюдается в течение первых недель комбинированной терапии, а также у пациентов с нарушением функции почек. У пациентов с сахарным диабетом требуется тщательный контроль гликемии, особенно во время первого месяца терапии ингибитором АПФ. Необходимо соблюдать осторожность при назначении препарата пациентам на малосолевой или бессолевой диете (повышенный риск развития артериальной гипотензии). У больных со сниженным ОЦК (в результате терапии диуретиками), при ограничении потребления соли, при проведении диализа, при диарее и рвоте возможно развитие симптоматической гипотензии.
Транзиторная гипотензия не является противопоказанием для продолжения лечения после стабилизации АД. В случае повторного возникновения выраженной гипотензии следует уменьшить дозу или отменить препарат. Не рекомендуется применение диализных мембран AN69 в сочетании с ингибиторами АПФ (из-за возможности развития у пациентов анафилактоидных реакций). Если в анамнезе есть указания на развитие ангионевротического отёка, не связанного с приёмом ингибиторов АПФ, то у таких больных всё-таки существует повышенный риск его развития при приёме. Безопасность и эффективность применения в педиатрической практике: за новорождёнными, которые подвергались внутриутробному воздействию ингибиторов АПФ, рекомендуется вести тщательное наблюдение для выявления гипотензии, олигурии и гиперкалиемии. При олигурии необходимо поддержание АД и почечной перфузии путём введения соответствующих жидкостей и сосудосуживающих ЛС. У новорождённых и грудных детей имеется риск олигурии и неврологических расстройств, возможно, из-за уменьшения почечного и мозгового кровотока вследствие снижения АД, вызываемого ингибиторами АПФ (получаемых беременными и после родов); рекомендуются более низкие начальные дозы и тщательное наблюдение.
Следует соблюдать осторожность при выполнении физических упражнений или жаркой погоде из-за риска дегидратации и артериальной гипотензии вследствие уменьшения объёма жидкости. Не рекомендуется употреблять этанол. Перед хирургическим вмешательством (включая стоматологию) необходимо предупредить хирурга/анестезиолога о применении ингибиторов АПФ. В период лечения необходимо соблюдать осторожность при управлении транспортными средствами и занятии др. потенциально опасными видами деятельности, требующими повышенной концентрации внимания и быстроты психомоторных реакций (возможно головокружение, особенно после начальной дозы ингибитора АПФ у больных, принимающих диуретические ЛС).
Взаимодействие
[править | править код]Усиливает гипогликемический эффект производных сульфонилмочевины, инсулина. Повышает риск развития лейкопении при одновременном применении с аллопуринолом, цитостатическими ЛС, иммунодепрессантами, прокаинамидом, системными ГКС. Усиливает угнетающее действие этанола на ЦНС. Гипотензивные, диуретики, наркотические анальгетики, снотворные, ЛС для общей анестезии, этанол усиливают гипотензивное действие. Препараты K+, калийсберегающие диуретики (амилорид, спиронолактон, триамтерен) повышают риск развития гиперкалиемии. При одновременном приёме с препаратами Li+ — повышение их концентрации в крови. НПВП, в том числе селективные ингибиторы ЦОГ-2, поваренная соль могут снижать гипотензивный эффект. При одновременном применении ингибиторов АПФ и препаратов золота (натрия ауротиомалат) описан симптомокомплекс, включающий гиперемию лица, тошноту, рвоту и снижение АД. Инсулин и пероральные гипогликемические ЛС — риск развития гипогликемии. Гепарин — риск развития гиперкалиемии. Эстрогены, вазопрессорные симпатомиметики (эпинефрин) — ослабление гипотензивного эффекта.